Содержание
Желудок не переваривает пищу, какая причина? Болит желудок после приема пищи
Отказ от полноценного завтрака, перекусы на ходу, жирная пища на ночь — к сожалению, так питаются многие из нас. От такого режима питания может появиться не только лишний вес, но и неприятные ощущения в желудке — тяжесть, чувство переполнения, тошнота. Это говорит о том, что желудок не переваривает пищу. И если не предпринимать никаких действий, пища застаивается, появляются проблемы со стулом. В итоге организм засоряется шлаками. В данной статье речь пойдет о том, почему пища не переваривается в желудке, и как решить возникшую проблему.
Желудок: что он собой представляет?
Это место для переваривания пищи, которое находится в левой части живота. Вместимость желудка — 2-3 литра. Еда в него попадает из пищевода. Главная задача желудка — разобрать поступившую в него пищу на жиры, углеводы, белки. Все, что после этого останется, из желудка попадет в двенадцатиперстную кишку.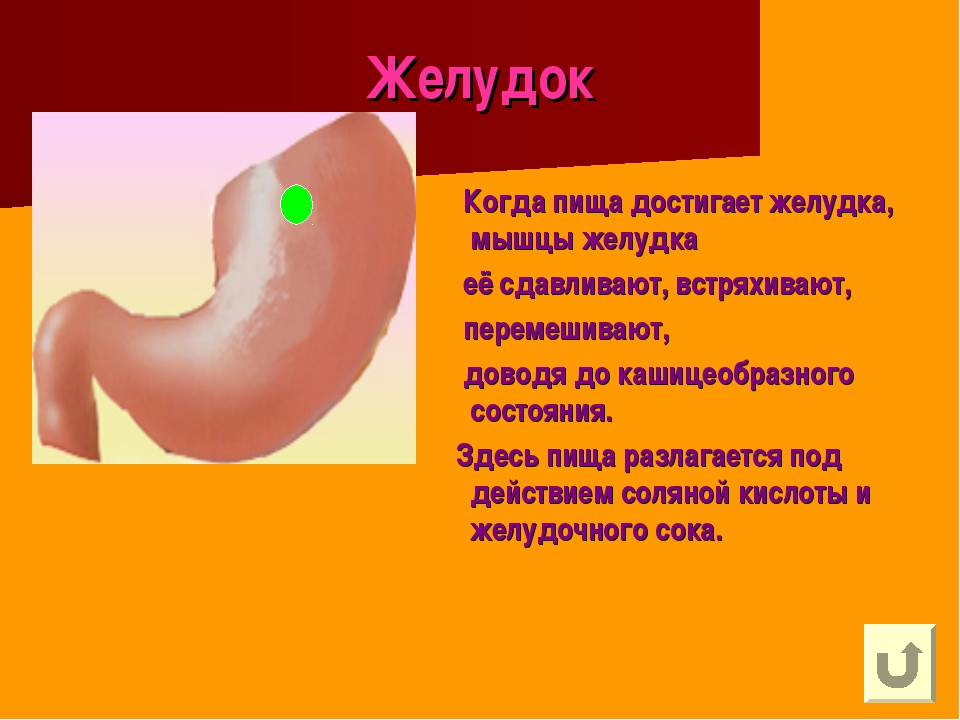 Когда у нас возникает чувство голода, или мы начинаем кушать, в нем вырабатывается соляная кислота, благодаря которой расщепляется и переваривается пища. Стенки желудка покрывает специальная оболочка, которая надежно защищает его от действия кислоты. Переваривается пища в течение нескольких часов. Примерно пять часов усваиваются жиры, для полной переработки углеводов требуется два часа.
Когда у нас возникает чувство голода, или мы начинаем кушать, в нем вырабатывается соляная кислота, благодаря которой расщепляется и переваривается пища. Стенки желудка покрывает специальная оболочка, которая надежно защищает его от действия кислоты. Переваривается пища в течение нескольких часов. Примерно пять часов усваиваются жиры, для полной переработки углеводов требуется два часа.
Почему возникает боль?
Если болит желудок после приема пищи, значит еда была тяжелой, жирной или острой. К болезненным ощущениям может привести чрезмерное употребление спиртных напитков. Под действием алкоголя выделяется большое количество желудочного сока, усиливается давление на слизистую оболочку, и, как следствие, появляется боль. Также переваривание пищи в желудке может быть затруднено по причине нарушения гормонального фона (частое явление у беременных женщин). Кроме этого, недостаточное выделение желудочного сока может быть спровоцировано нарушениями со стороны секреторной железы.
Сколько переваривается пища в желудке?
Вода, выпитая на пустой желудок, моментально попадает в кишечник.
15-20 минут требуется для усвоения бульонов, фруктовых и овощных соков.
20-30 минут перевариваются смешанные салаты.
20 минут необходимо для усвоения дыни, апельсинов, винограда, грейпфрута.
40 минут требуется для переваривания вишни, яблок, груш, персиков и других полусладких фруктов.
30-40 минут необходимо для переработки овощей, которые в салат идут в сыром виде, таких как огурцы, салат (листовой, красный, бостонский, садовый), помидоры, зеленый и красный перец, сельдерей и прочие сочные овощи.
40 минут требуют для своего усвоения сваренные в воде или на пару овощи, а также зелень (кормовая капуста, шпинат).
45 минут перевариваются брокколи, цветная капуста, кабачки, вареная кукуруза.
50 минут необходимо организму для переработки таких корнеплодов, как пастернак, репа, свекла, морковь.
Около часа требуется для усвоения крахмалосодержащих овощей — это тыква, желуди, каштаны, топинамбур, обычный и сладкий картофель.
60-90 минут переваривается крахмалистая пища, такая как очищенный рис, пшено, гречка, овсянка, кукурузная мука, лебеда, перловка.
90 минут необходимо для усвоения бобовых — чечевицы, нута, лимской и обычной фасоли и др.
120 минут переваривается соя.
Примерно 2 часа потребуется для переработки семян подсолнуха, кунжута, тыквы, дынной груши.
2,5-3 часа усваиваются орехи, такие как лещина, миндаль, сырой арахис, орех-пекан, кешью, бразильский и грецкий орех.
90 минут требуется для переваривания творога, домашнего сыра, брынзы.
2 часа перерабатывается творог из цельного молока.
5 часов необходимо для усвоения твердого сыра (мьенстрер, швейцарский).
30 минут требуется на переваривание яичного желтка, 45 минут — на переработку целого яйца.
Полчаса перерабатывается камбала, обычная мелкая треска, филе палтуса.
45-60 минут необходимо для усвоения более жирной рыбы (сельдь, тунец, форель, лосось).
1,5-2 часа переваривается цыпленок без кожицы.
2 часа — индейка без кожи.
3-4 часа требуется для усвоения говядины и баранины.
4-5 часов необходимо для переработки свинины.
Что происходит с пищей после того, как мы ее съели?
Для того чтобы еда принесла необходимую энергию и пользу, она должна превратиться в химические элементы, которые впитаются организмом. Начинается этот сложный процесс еще во рту, когда зубы измельчают, а слюна растворяет пищу. Затем в желудке на нее оказывают воздействие желудочные соки и кислота. Потом через капилляры она всасывается в кровь, которая проходит через печень. В ней расположены тысячи ферментов, обезвреживающих любой яд (например, алкоголь), при этом сохраняются полезные витамины, глюкоза, железо. Сколько пища находится в желудке? После полноценного обеда еда находится в желудке 2-4 часа. Затем она попадает в тонкую кишку. Здесь пищеварение длится еще 4-6 часов. После чего переваренные продукты попадают в толстую кишку. Там они могут находиться еще 15 часов, затем происходит выход из организма воды и полутвердого осадка. Если желудок не переваривает пищу, то этот процесс останавливается, и появляются неприятные ощущения.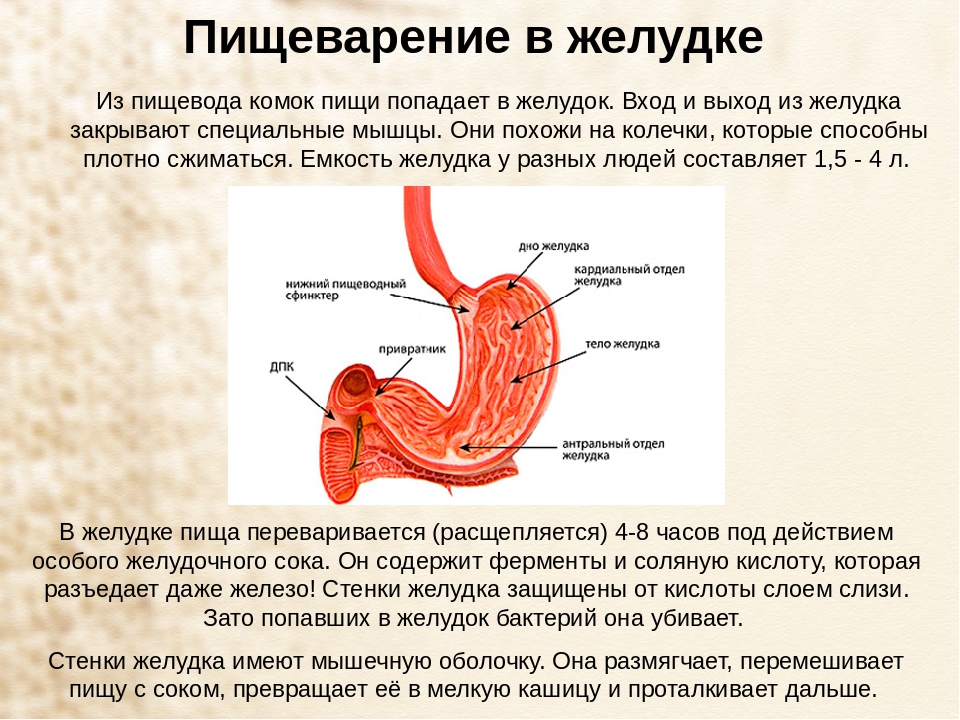
Как нормализовать состояние?
Если регулярно болит желудок после приема пищи, необходимо придерживаться следующих рекомендаций:
питаться небольшими порциями;
ограничить употребление жирной, тяжелой, острой пищи;
ужинать за три часа до сна;
употреблять жидкость в перерывах между едой.
Пища при болях в желудке не должна быть слишком холодной или горячей. Продукты следует есть в отварном или печеном виде.
Если желудок не принимает пищу совсем, и после еды сразу начинается рвота, то это, скорее всего, указывает на язву. В этом случае необходимо незамедлительно обратиться в больницу.
Раздельное питание для нормализации пищеварения
Если желудок не переваривает пищу, нормализовать состояние поможет раздельное питание. При таком питании уменьшаются затраты организма на пищеварение и появляется возможность определить, какие именно продукты вызывают нарушение. Согласно теории раздельного питания, в одном приеме пищи нельзя совмещать углеводы и белки, а вот жиры можно сочетать и с углеводами, и с белками. Это основное правило, но не единственное. При раздельном питании необходимо учитывать множество нюансов. Не стоит забывать и о времени, которое необходимо для усвоения тех или иных продуктов, и не употреблять одновременно различную по длительности переваривания пищу. Так, если съесть миндаль с апельсинами, кроме затруднения подбора необходимых ферментов, не до конца переваренные фрукты 2-3 часа будут находиться в желудке вместе с орехами. Также если в овощной салат добавить масло, это увеличит время пребывания пищи в желудке в 2-3 раза.
Это основное правило, но не единственное. При раздельном питании необходимо учитывать множество нюансов. Не стоит забывать и о времени, которое необходимо для усвоения тех или иных продуктов, и не употреблять одновременно различную по длительности переваривания пищу. Так, если съесть миндаль с апельсинами, кроме затруднения подбора необходимых ферментов, не до конца переваренные фрукты 2-3 часа будут находиться в желудке вместе с орехами. Также если в овощной салат добавить масло, это увеличит время пребывания пищи в желудке в 2-3 раза.
Как улучшить усвоение пищи?
Приступать к приему пищи следует только в хорошем настроении. Также не рекомендуется отвлекаться на чтение газет и просмотр телевизора.
Необходимо соблюдать режим питания. Полноценными должны быть и завтрак, и обед, и ужин. Так нагрузка на желудок не будет слишком сильной, он сможет работать в нормальном режиме.
Питаться следует несколько раз в день небольшими порциями. Из-за стола вставать рекомендуется с легким чувством голода.

Два дня в неделю следует употреблять только постные блюда. Это даст возможность «отдохнуть» не только желудку, но и печени, поджелудочной железе.
Народная медицина
Если желудок не переваривает пищу, для нормализации состояния можно воспользоваться проверенными народными рецептами. Например, в течение двух недель пить настои из лекарственных трав, которые нормализуют работу желудка (золототысячник, полынь горькая и др.). Также можно стаканом кипятка залить десертную ложку корицы, прокипятить в течение пяти минут и употреблять полученный отвар за полчаса до еды (не более четырех столовых ложек). Облегчить состояние поможет легкий пятиминутный массаж живота, рекомендуется чередовать мягкие поглаживания и более сильные надавливания.
Помните, что любую проблему легче предупредить, чем решить, поэтому питайтесь правильно и регулярно, не дожидаясь проблем с желудком.
Вирусный Гастроэнтерит (Дети 2–5 Лет)
В большинстве случаев причиной диареи и рвоты у детей является вирус. Это вирусный гастроэнтерит. Многие люди называют это «желудочным гриппом», но он не имеет никакого отношения к гриппу. Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
Это вирусный гастроэнтерит. Многие люди называют это «желудочным гриппом», но он не имеет никакого отношения к гриппу. Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
У ребенка также могут быть следующие симптомы:
Боль или спазмы в животе
Тошнота
Рвота
Потеря контроля над испражнениями
Температура и озноб
Кровь в стуле
Основная опасность этого заболевания в том, что оно приводит к обезвоживанию. Это потеря организмом большого количества воды и минеральных солей. В таких случаях потери жидкости организмом необходимо восполнить. Это делается раствором для пероральной регидратации. Эти растворы можно приобрести в аптеках и большинстве продовольственных магазинов без рецепта.
Антибиотики для данного заболевания неэффективны.
Уход в домашних условиях
Следуйте указаниям вашего детского врача.
Если вы даете лекарства своему ребенку:
Не применяйте безрецептурные препараты от диареи, если только их не прописал врач.
От боли и температуры можно использовать ацетаминофен или ибупрофен. Или же другое лекарство в соответствии с предписаниями.
Аспирин в качестве жаропонижающего средства противопоказан детям до 18 лет. Его прием может привести к серьезным нарушениям работы печени и опасному для жизни состоянию, называемому синдромом Рейе.
Чтобы предотвратить распространение болезни:
Помните, что мыло и дезинфицирующее средства на основе спирта — лучший способ предотвратить распространение инфекции.
Мойте руки до и после ухода за своим больным ребенком.
Чистите туалет после каждого использования.
Утилизируйте загрязненные подгузники в герметичном контейнере.
Оградите ребенка от общения с другими, пока лечащий врач не разрешит.
Мойте руки до и после приготовления пищи.

Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые были в контакте с сырыми продуктами.
Храните сырое мясо вдали от приготовленных и готовых к употреблению продуктов.
Имейте в виду, что люди с диареей или рвотой не должны готовить пищу для других.
Как правильно поить и кормить
Основной целью при лечении рвоты или диареи является предотвращение обезвоживания. Для этого ребенку следует часто потреблять жидкости небольшими порциями.
Имейте в виду, что жидкость сейчас важнее пищи. За раз необходимо давать небольшое количество жидкости, особенно если у ребенка возникают спазмы в желудке или рвота.
При поносе: Если вы даете молоко ребенку и понос не прекращается, откажитесь от молока. В некоторых случаях молоко может усилить понос. Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки.
 Напитки с сахаром могут усилить понос.
Напитки с сахаром могут усилить понос.При рвоте: Начните с раствора для пероральной регидратации комнатной температуры. Давайте 1 чайную ложку (5 мл) каждые 5 минут. Даже если у ребенка рвота, продолжайте давать раствор. Большая часть жидкости будет поглощена, несмотря на рвоту. Через 2 часа без рвоты начинайте с небольшого количества молока или смеси и других жидкостей. Увеличьте количество в зависимости от переносимости. Не давайте ребенку простую воду, молоко, смесь или другие жидкости до тех пор, пока рвота не прекратится. По мере уменьшения рвоты давайте больше раствора для пероральной регидратации. Увеличьте промежуток между приемами. Продолжайте до тех пор, пока у ребенка не появится моча и пропадет жажда (не будет никакого интереса к питью). Если рвоты не было в течение 4 часов, возобновите кормление твердой пищей. После 24 часов без рвоты возобновите нормальное питание.
Постепенно можно возобновить нормальный рацион ребенка по мере улучшения его самочувствия.
 Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.
Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.Если симптомы возвращаются, вернитесь к простой или нулевой лечебной диете.
Последующее наблюдение
Наблюдайтесь у своего педиатра или следуйте его указаниям. Если взят анализ кала или мазок на посев, обратитесь к врачу для получения результатов в соответствии с указаниями.
Звоните 911
Звоните 911, если у ребенка есть какие-либо из этих симптомов:
Затрудненное дыхание
Спутанность сознания
Чрезвычайная сонливость или потеря сознания
Проблемы с ходьбой
Быстрый пульс
Боль в груди
Скованность затылочных мышц
Судороги
Когда обращаться за медицинской помощью
В следующих случаях необходимо незамедлительно обратиться к врачу:
Боль в животе усиливается
Постоянная боль в нижней правой части живота
Повторяющаяся рвота после первых 2 часов приема жидкости
Эпизодическая рвота на протяжении более 24 часов
Продолжительный сильный понос на протяжении более 24 часов
Кровь в стуле или рвотных массах
Сниженная способность к пероральному приему пищи
Потемнение или отсутствие мочи в течение 6–8 часов у детей старшего возраста, от 4 до 6 часов для малышей
Капризы или плач, когда ребенка не получается успокоить
Необычная сонливость
Новые высыпания на коже
Понос длится более 10 дней
Температура (см.
 «Температура и дети» ниже)
«Температура и дети» ниже)
Температура и дети
Всегда используйте цифровой термометр, чтобы измерить температуру ребенка. Никогда не используйте ртутный термометр.
Для младенцев и малышей используйте ректальный термометр должным образом. Ректальный термометр может случайно прорвать отверстие (перфорировать) в прямой кишке. Он также может переносить микробы из стула. Для правильного использования всегда следуйте указаниям производителя. Если вы чувствуете себя некомфортно, измеряя ректальную температуру, используйте другой метод. На приеме у педиатра, сообщите ему, какой метод вы использовали для определения температуры у ребенка.
Рекомендации относительно температуры. Ушная температура неточна до 6 месяцев. Не измеряйте оральную температуру, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Узнайте у врача, как правильно измерять температуру.
Ректальная или лобная (временная артерия) температура 38 °C (100,4 °F) или выше или по указанию врача
Температура подмышки 37,2 °C (99 °F) или выше либо по указанию врача
Ребенок в возрасте от 3 до 36 месяцев:
Ректальная, лобная (височная артерия) или ушная температура 38,9 °C (102 °F) или выше либо по указанию врача
Температура подмышки 38,3°C (101°F) или выше либо по указанию врача
Ребенок любого возраста:
Повторная температура 40 °C (104 °F) или выше или по указанию врача
Температура, которая держится более 24 часов у ребенка в возрасте до 2 лет.
 Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
когда она действительно опасна? Что делать при приступах рвоты? Когда при рвоте надо обращаться к врачу?
Рвота – это рефлекторное извержение через рот содержимого желудка, а иногда и двенадцатиперстной кишки.
Рвотный рефлекс является довольно сложным – в нем участвуют различные группы мышц. Управляется он рвотным центром, расположенным в стволе головного мозга. По своей природе рвота – это механизм, с помощью которого организм защищается от отравления. В норме рвота – это реакция на попадание в желудочно-кишечный тракт токсичных веществ или просто того, что невозможно переварить – например, слишком жирной пищи. Поэтому после приступа рвоты человек часто чувствует облегчение: организм очистился.
Однако интоксикация, вызвавшая рвоту, может иметь внутренний источник, то есть быть следствием какой-либо патологии или заболевания. Также возможно, что раздражение нервной системы, приводящее к рвотным спазмам, вообще не связано с состоянием желудка. Это заставляет воспринимать рвоту как весьма серьезный, и даже грозный симптом. Приступ рвоты – это практически всегда достаточный повод, чтобы обратиться к врачу. При повторяющихся приступах к врачу надо обращаться обязательно!
Также возможно, что раздражение нервной системы, приводящее к рвотным спазмам, вообще не связано с состоянием желудка. Это заставляет воспринимать рвоту как весьма серьезный, и даже грозный симптом. Приступ рвоты – это практически всегда достаточный повод, чтобы обратиться к врачу. При повторяющихся приступах к врачу надо обращаться обязательно!
Причины рвоты
В большинстве случаев рвота обусловлена раздражением рецепторов желудка или, говоря медицинским языком, имеет висцеральное происхождение. Причиной чаще всего являются острые или хронические заболевания самого желудка (острое пищевое отравление, гастрит, язва желудка, пищевая аллергия). Также рецепторы желудка могут реагировать и на заболевания других органов – желчного пузыря, матки, сердца (рвота входит в комплекс возможных симптомов инфаркта миокарда).
Рвота может также иметь центральное происхождение, то есть вызываться патологиями центральной нервной системы (головного мозга), такими как менингит, энцефалит, травмы и опухоли головного мозга.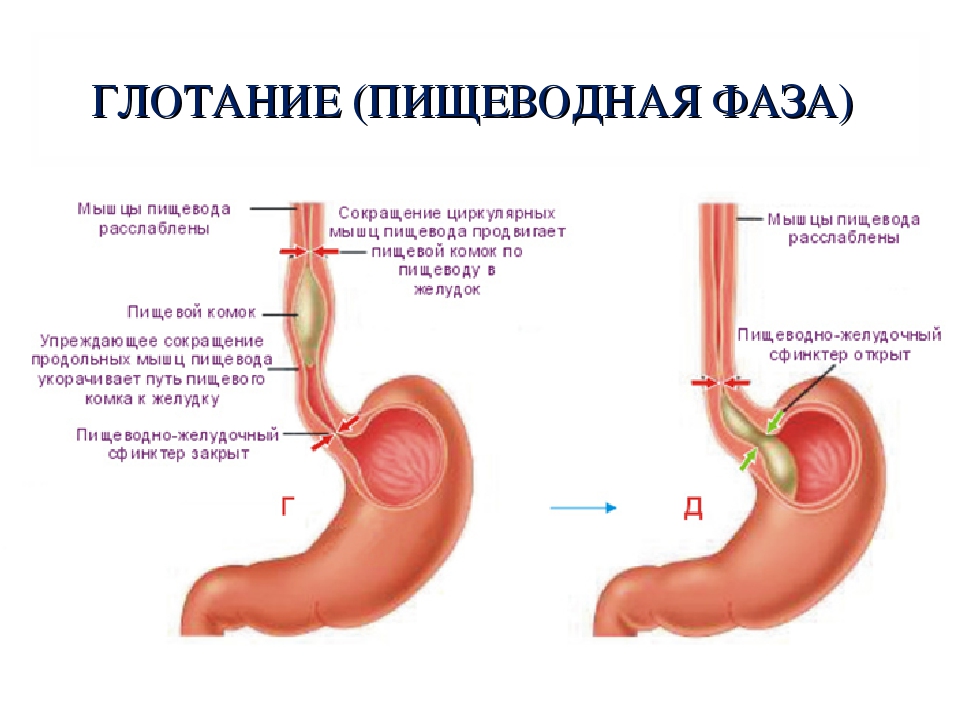 Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Раздражение рвотного центра может быть вызвана токсическими веществами, переносимыми током крови (гематогенно-токсическая рвота). Токсические вещества могут попасть в организм извне (например, хлор или угарный газ – при вдыхании), а могут вырабатываться в самом организме – в результате нарушенной функции печени или почек.
Рвота и другие симптомы
Обычно рвоте предшествует тошнота, ведь, по сути, рвота есть разрешение тошноты, ее логическое завершение. То, что тошнота перешла в рвоту, свидетельствует о тяжести патологического процесса. Рвотные спазмы могут наблюдаться на фоне повышенной температуры, сопровождаться поносом. В рвотных массах помимо остатков пищи, желудочного сока и слизи может присутствовать желчь, кровь, гной.
То, что тошнота перешла в рвоту, свидетельствует о тяжести патологического процесса. Рвотные спазмы могут наблюдаться на фоне повышенной температуры, сопровождаться поносом. В рвотных массах помимо остатков пищи, желудочного сока и слизи может присутствовать желчь, кровь, гной.
Многократная, периодически повторяющаяся и неукротимая рвота изнуряет и обезвоживает организм, приводит к нарушению минерального обмена и кислотно-щелочного равновесия.
Когда рвота пугает
Любой приступ рвоты — опыт весьма неприятный. Даже если с разрешением приступа человек испытывает облегчение, сама рвота воспринимается как событие экстраординарное, которого в норме быть не должно. Потрясение организма, бытовые и социальные неудобства, — всё это делает рвоту процессом иного порядка по сравнению с другими рефлекторными действиями, вроде кашля или чихания. Мы всегда остро реагируем на рвоту (не оставляем ее без внимания), и это правильно.
Однако в некоторых случаях рвота нас тревожит особенно сильно. Такова рвота желчью, рвота с кровью. Родителей беспокоят случаи рвоты у ребенка. Довольно часто наблюдается рвота при беременности, обращая на себя усиленное внимание.
Такова рвота желчью, рвота с кровью. Родителей беспокоят случаи рвоты у ребенка. Довольно часто наблюдается рвота при беременности, обращая на себя усиленное внимание.
Об этих случаях стоит сказать отдельно:
Что делать при рвоте
Поскольку приступ рвоты может быть у каждого, полезно знать, как можно предотвратить рвоту, что делать во время и сразу после приступа и в каких случаях обязательно надо обращаться к врачу.
Предвестником рвоты является тошнота. Если вас тошнит, попробуйте открыть окно (увеличить приток кислорода), выпить немного подслащенной жидкости (это успокоит желудок), принять сидячее или лежачее положение (физическая активность усиливает тошноту и рвоту). Можно рассосать таблетку валидола. Если вас укачивает в дороге, возьмите с собой и рассасывайте в пути леденцы. Это поможет предотвратить рвоту.
Что делать во время приступа рвоты
Во время приступа важно исключить попадание рвотных масс в дыхательные пути. Больной во время рвоты ни в коем случае не должен лежать на спине. Не оставляйте без присмотра маленьких детей, если у них может быть рвота. Пожилому или ослабленному человеку необходимо помочь повернуться на бок, головой к краю кровати, поставить перед ним таз.
Больной во время рвоты ни в коем случае не должен лежать на спине. Не оставляйте без присмотра маленьких детей, если у них может быть рвота. Пожилому или ослабленному человеку необходимо помочь повернуться на бок, головой к краю кровати, поставить перед ним таз.
Что делать после приступа рвоты
После приступа надо промыть рот холодной водой. Если больной сам этого сделать не может, надо смочить кусок марли в содовом растворе и протереть ему рот.
Сразу после приступа можно выпить лишь несколько глотков воды, и то, если в рвотных массах не было крови. Попить как следует можно лишь через 2 часа, а есть – лишь через 6-8 часов после приступа. Пища должна быть диетической, щадящей; лучше всего – каша на воде, рис, нежирный суп.
При повторяющихся приступах рвоты возможно обезвоживание организма. Поэтому необходимо пить специальный раствор, восстанавливающий водно-электролитный и кислотно-щелочной баланс.
Когда при рвоте необходимо обратиться к врачу?
Рвота – во многих случаях признак того, что организм испытывает серьезные проблемы и нуждается в очищении, а значит, скорее всего, и в лечении. Если болезнь сопровождается рвотой, это обычно свидетельствует о том, что болезнь протекает достаточно тяжело.
Если болезнь сопровождается рвотой, это обычно свидетельствует о том, что болезнь протекает достаточно тяжело.
Если приступ рвоты был разовым и есть основания считать, что он вызван перееданием, укачиванием, алкогольным отравлением или стрессом, прямой необходимости обращаться к врачу нет. Во всех остальных случаях консультация врача необходима. Особенно, если приступы повторяются на протяжении двух дней и более, а также при наличии сахарного диабета или других хронических заболеваний.
Иногда при рвоте требуется неотложная помощь. Надо вызывать «скорую», если:
- рвота сопровождается постоянной или сильной болью в животе;
- наблюдаются неоднократные приступы рвоты после травмы головы;
- вместе с рвотой наблюдается обезвоживание, сухость во рту, учащение мочеиспускания;
- при ухудшении умственной и функциональной активности у пожилых людей;
- в рвотных массах присутствует кровь (например, примеси в виде «кофейной гущи»).

К какому врачу обращаться при рвоте?
С жалобами на тошноту и рвоту обращаются, как правило, к гастроэнтерологу или врачу общей практики (терапевту, семейному врачу или педиатру). В случае тошноты и рвоты при беременности надо обращаться к гинекологу.
О тошноте и рвоте, возникающих во время химиотерапии
Тошнота и рвота
сопровождающие противораковое лечение
Химиотерапия один из основных методов лечения
онкологических заболеваний, в том числе злокачественных заболеваний
кровеносной- и лимфосистем. Частым осложнением химиотерапии являются неприятные
и удручающие побочные явления — тошнота и рвота. На сегодняшний день для
снижения и предотвращения возникновения тошноты и рвоты созданы различные
эффективные средства.
Почему
возникают тошнота и рвота?
тошнота и рвота — это рефлекторные реакции, которые
возникают при раздражении рвотного центра в продолговатом отделе головного
мозга./GettyImages-155301360-568319f95f9b586a9efb86a9.jpg)
Причины возникновения тошноты и рвоты у пациента
получающего противоопухолевые препараты:
- химический препарат сам раздражает рвотный центр
- рвотный центр раздражают вещества, высвобождающиеся при распаде раковых
клеток в результате воздействия на них химическим препаратом - хронические боли
- усталость, вызванная химиотерапией
- изменения вкусовой и обонятельной чувствительности
- негативный опыт предыдущих сеансов химиотерапии
Известно, что у некоторых пациентов даже мысль о химиотерапии может вызвать приступ тошноты.
Какие
химические препараты и каким образом вызывают тошноту и рвоту?
Задача химиотерапии — уничтожить опухолевые клетки.
С этой целью используют сильнодействующие вещества, которые также действуют и
на здоровые клетки, запуская естественные защитные механизмы организма (в том
числе и рвотный рефлекс). Не все химические препараты являются причиной тошноты
и рвоты.
Химические препараты, вызывающие тошноту и рвоту по
силе воздействия, можно разделить на три группы:
- сильные тошнота и рвота — цисплатин, циклофосфамид, доксорубицин,
ифосфамид - умеренные тошноту и рвоту вызывают таксол, таксотере, карбоплатин
- легкие тошноту и рвоту вызывают винкристин, митомицин, блеомицин,
5-флуорацил.
Обычно тошнота и рвота появляются через 1,5-3 часа
после введения химического препарата и длятся от 2 до 6 часов.
При использовании некоторых препаратов тошнота и
рвота могут возникнуть через 9-18 часов после введения. Возникнивение тошноты почти
всегда зависит от количества введенного лекарства.
Для достижения максимального лечебного действия, дозы используемых
препаратов должны быть достаточно большими. Дозу препарата расчитывает лечащий
врач, учитывая при этом вес и рост пациента
Как правильно
питаться во время сеансов химиотерапии для снижения тошноты?
- Количество съедаемой пищи за раз не должно быть большим, кушать стоит пoнeмногу
и не торопясь. - Употребляйте в пищу сухие продукты, например сухарики или хлебцы.
- Пейте много и медленно подходящей Вам жидкости.
- Наиболее благоприятны продукты комнатной температуры или холодные блюдa
(бутерброды, салаты, сладкие блюда).
Каких
продуктов следует избегать?
- Жирной и жареной пищи.

- Кислых продуктов (апельсины, соки).
- Пряных и острых блюд.
- Мясо, тaк кaк оно трудно переваривается и долго задерживается в желудке.
- Блюд с острым запахом, т.к они раздражают центр обоняния и могут вызвать
тошноту.
Как правильно
питаться в день сеанса химиотерапии?
- Не кушайте 1-2 часа до и после введения химического препарата.
- Употребляйте легкую пищу.
- Кушайте медленно.
Нужно ли
пытаться пить и кушать, если Вас тошнит?
Во время приступа тошноты и в последующие пару
часов не надо пытаться кушать и пить. Когда Вы почувствуете себя лучше, можете
понемногу начать пить.
Что еще можно
предпринять для уменьшения тошноты?
- Избегайте неприятных запахов
- По возможности проветривайте помещение
- При возникновении тошноты, попытайтесь дышать через рот
- Если возможно, постарайтесь во время приступа тошноты поспать
- Избегайте физических нагрузок
- Отдыхайте достаточно
- Попытайтесй направить мысли о плохом самочувствии в другое русло
(смотрите телевизор, слушайте музыку, заимитесь рукоделием, общайтесь) - Хорошо, если кто-то из близких может быть рядом с Вами, оказывая
поддержку.
Существуют ли
препараты, помогающие избежать возникновения тошноты во время химиотерапии?
Да, препараты, при помощи которых можно избежать или облегчить приступ тошноты существуют. Такие препараты принимают перед сеансом химиотерапии и при необходимости в течение 5 дней после сеанса. Kонкретный препарат и его дозу назначит Вам ваш лечащий врач индивидуально.
Перевод: сестра хирургической клиники Инга Лепп
Рак пищевода
Пищевод – это полая мышечная трубка, по которой твердая и жидкая пища поступают из горла в желудок. Стенка пищевода состоит из нескольких слоев ткани, а именно: слизистого, мышечного и соединительнотканного. Рак пищевода, как правило, начинает свое развитие с внутренней слизистой оболочки и в процессе роста распространяется на другие слои.
Желудок и пищевод относятся к верхним отделам желудочно-кишечного тракта.
Наиболее часто встречаются две формы рака пищевода. Их названия происходят от названия клеток, давших начало злокачественному росту:
Сквамозноклеточная карцинома (плоскоклеточный рак): опухолевый процесс поражает тонкие, плоские клетки, выстилающие слизистую оболочку пищевода. Чаще всего новообразование локализируется в верхней и средней части пищевода, хотя может распространяться и на другие отделы. Такую опухоль еще называют эпидермоидная карцинома.
Чаще всего новообразование локализируется в верхней и средней части пищевода, хотя может распространяться и на другие отделы. Такую опухоль еще называют эпидермоидная карцинома.
Аденокарцинома: злокачественным процессом поражаются железистые (секретирующие) клетки. Железистые клетки находятся в слизистой оболочке пищевода и вырабатывают слизь, которую выделяют в полость пищевода. Аденокарциномы чаще располагаются в нижней части пищевода ближе к желудку.
Факторы риска развития рака пищевода включают:
- Курение табака увеличивает риск развития заболевания в 2-4 раза.
- Злоупотребление алкоголем увеличивает риск развития в 12 раз.
- Пищевод Баррета: патологическое состояние, при котором плоские клетки в нижней части пищевода замещаются клетками эпителия кишечного типа (схожими по строению с клетками, выстилающими внутреннюю поверхность тонкой кишки). Такое замещение происходит на фоне длительного (многие месяцы и годы) заброса в пищевод желудочного сока и желчи, при нарушенной функции нижнего пищеводного сфинктера.

Нижний пищеводный сфинктер – это мышца, циркулярно охватывающая конечную часть пищевода, в месте перехода в желудок. Сжимаясь, она препятствует забросу содержимого желудка обратно в пищевод. Такой заброс получил название гастроэзофагеального рефлюкса, а состояние, при котором заброс желудочного содержимого происходит постоянно – гастроэзофагеальня рефлюксная болезнь.
- Возраст более 50 лет. С возрастом вероятность заболеть раком пищевода увеличивается.
- Мужской пол. Мужчины заболевают в 3 раза чаще, чем женщины.
Клиническая картина.
Наиболее частые симптомы рака пищевода – затруднение или болезненность при проглатывании пищи.
Эти и другие симптомы могут возникать при раке пищевода, а также по другим причинам.
Необходимо немедленно обратиться к врачу при возникновении следующих проблем:
- Затруднение при проглатывании (дисфагия). Это наиболее частый симптом. Опухоль, сужая просвет пищевода, не позволяет свободно проходить пище в желудок.
 У больного возникает ощущение застрявшей в груди пищи после проглатывания. Это вынуждает больных переключаються на более мягкую и даже жидкую пищу, чтобы облегчить питание.
У больного возникает ощущение застрявшей в груди пищи после проглатывания. Это вынуждает больных переключаються на более мягкую и даже жидкую пищу, чтобы облегчить питание. - Срыгивание после проглатывания пищи или жидкости. При отсутствии лечения, развивается ситуация, когда опухоль полностью перекрывает просвет пищевода, и больной лишается возможности употреблять даже воду. В этом случае, все попытки питания заканчиваются срыгиванием или рвотой.
- Появление загрудинных болей, иногда жгучего характера, которые возникают при прорастании опухоли за пределы пищевода.
- Потеря веса.
- Осиплость голоса и хронический кашель.
- Изжога и нарушение пищеварения.
В начальных формах рак пищевода, как правило, протекает бессимптомно и может быть выявлен только с помощью специальных методов исследования, случайно, либо во время профилактического обследования.
Общие неспецифические симптомы, настораживающие в отношении злокачественного заболевания:
- изменение общего самочувствия, выражающееся в появлении слабости, снижении трудоспособности, быстрой утомляемости, беспричинные подъемы температуры;
- стойкое понижение аппетита или полная потеря его вплоть до отвращения к пище без какой-либо объективной причины;
- прогрессирующее похудание, сопровождающееся, наряду с первыми двумя признаками, бледностью кожных покровов, не объяснимое другими заболеваниями;
Лечение.
Хирургические вмешательства.
Если раковые клетки не проникли за пределы пищевода методом выбора является хирургическое вмешательство. Наиболее распространенная операция заключается в полном удалении участка, где расположена опухоль, и соединении желудка с оставшейся частью пищевода. Иногда для соединения пищевода с желудком может потребоваться использование отрезка кишечника, так называемая кишечная интерпозиция.
После операции пациент может нормально принимать пищу, хотя желудок уменьшается в размере и надо принимать ее более мелкими порциями, а также чаще и медленнее. У некоторых пациентов появляются изжога или диарея. Эти проблемы довольно широко распространены, поэтому желательно проэкспериментировать с разными пищевыми продуктами, чтобы выяснить, какие из них вызывают наибольшие проблемы.
Хирургическое вмешательство является высокотравматичным фактором для организма, и период восстановления должен происходить постепенно и требует определённого терпения.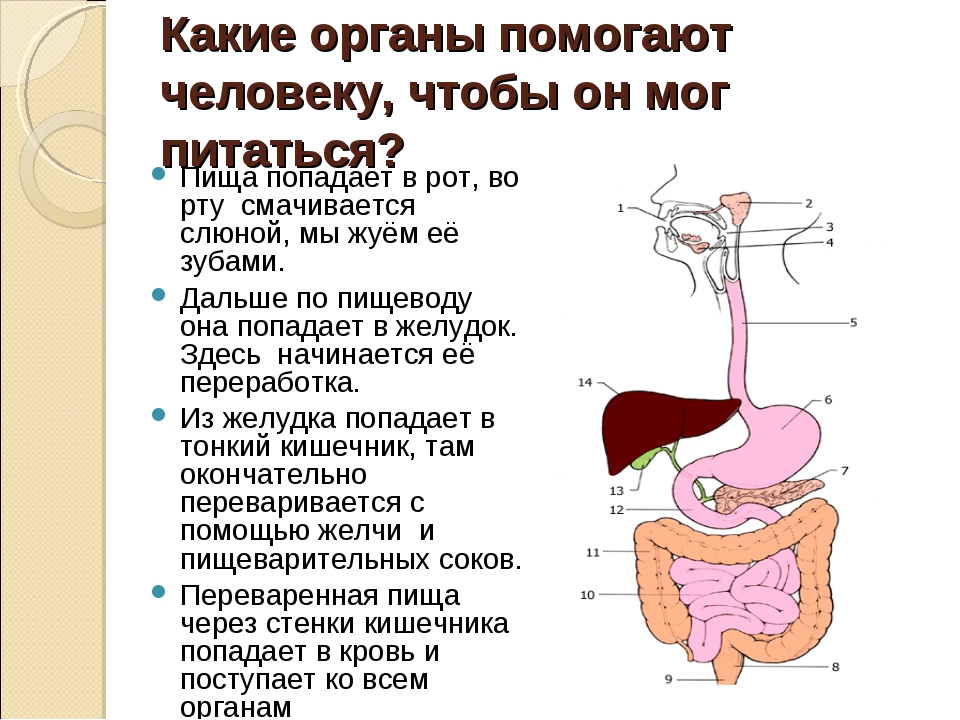 В первые 6-7 дней питание возможно только путём внутривенных инфузий. Пациенту нельзя ни есть, ни даже пить воду. Это связано с тем, что желудочно-кишечный тракт не сразу начинает работать после окончания наркоза, не может перистальтировать и проводить пищевой комок. Чувство жажды может присутствовать, однако весь необходимый объём жидкости пациент получает посредством капельниц. Чтобы уменьшить сухость во рту, можно смачивать губы влажной ватой. Небольшое количество воды можно начинать пить со 7 дня. Восстановление работы кишечника оценивается по активности перистальтики, времени первого отхождения газов. С этого времени можно постепенно начинать питаться под контролем врача, начиная с жидких бульонов, в которые можно будет добавлять хлебные крошки и мелко протёртые кусочки белого мяса — курицы или рыбы, варёных яиц, нежирного творога, икры. Питание следует начинать с маленьких порций, и, если пища хорошо усваивается, то на 10-12 сутки можно начинать есть каши, паровые котлеты и другую пищу, которую посоветует врач.
В первые 6-7 дней питание возможно только путём внутривенных инфузий. Пациенту нельзя ни есть, ни даже пить воду. Это связано с тем, что желудочно-кишечный тракт не сразу начинает работать после окончания наркоза, не может перистальтировать и проводить пищевой комок. Чувство жажды может присутствовать, однако весь необходимый объём жидкости пациент получает посредством капельниц. Чтобы уменьшить сухость во рту, можно смачивать губы влажной ватой. Небольшое количество воды можно начинать пить со 7 дня. Восстановление работы кишечника оценивается по активности перистальтики, времени первого отхождения газов. С этого времени можно постепенно начинать питаться под контролем врача, начиная с жидких бульонов, в которые можно будет добавлять хлебные крошки и мелко протёртые кусочки белого мяса — курицы или рыбы, варёных яиц, нежирного творога, икры. Питание следует начинать с маленьких порций, и, если пища хорошо усваивается, то на 10-12 сутки можно начинать есть каши, паровые котлеты и другую пищу, которую посоветует врач.
В случаях, когда опухоль находится с внешней стороны пищевода и является неоперабельной, применяется сочетание химиотерапии с радиотерапией. Такое сочетание существенно улучшает исход у пациентов, причем у некоторых из них удается добиться долговременного излечения.
Прогноз.
Если рак ограничен пищеводом и возможно полное удаление опухоли хирургическим путем, показатель излечения бывает очень высоким. Существенно усовершенствованы приемы проведения химиотерапии в сочетании с радиотерапией у больных с неоперабельными опухолями. Некоторым из них теперь удается достичь излечения. Благодаря оптимальному сочетанию хирургических вмешательств, радиотерапии и медикаментозного лечения достигаются более благоприятнее результаты, чем это было еще несколько лет назад.
Тошнота и рвота у собак после еды: причины и что делать
У вашей собаки рвота после еды? Если собаку тошнит после еды, действительно есть повод для беспокойства. Это может быть признаками проблем с желудком и не только.
Для начала ответьте на следующие простые вопросы: не меняли ли вы недавно корм? Возникали ли конфликты с другими питомцами из-за еды? Ела ли собака перед этим траву?
Вот лишь несколько возможных причин, почему у собаки может «расстроится» желудок после еды. Далее мы подробно расскажем, почему это происходит и нужно ли посетить ветеринарного специалиста.
Переход на новый корм
Внезапное изменение рациона может привести к проблемам с пищеварением. Так, резкий переход на новый вид рациона (например, с сухого на влажный) или на рационы другого производителя может вызвать у собаки «раздражение» желудка. Вот почему очень важно переводить собаку на новый корм медленно, а именно в течение 7–10 дней. Перед тем как принять решение о смене корма, посоветуйтесь с ветеринарным специалистом. Если вы по-прежнему видите признаки того, что у собаки не проходят рвота и другие признаки расстройства пищеварения, необходимо отвезти ее в ветеринарную клинику как можно скорее.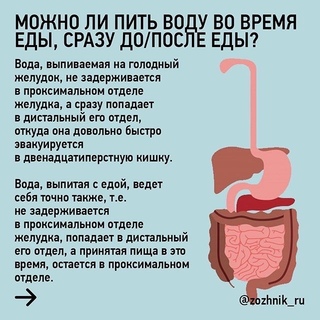 У нее может быть пищевая аллергия или непереносимость компонентов корма, либо более серьезные заболевания (инородное тело в желудке, системные заболевания и т. д.).
У нее может быть пищевая аллергия или непереносимость компонентов корма, либо более серьезные заболевания (инородное тело в желудке, системные заболевания и т. д.).
Если вы решили перейти на корм Hill’s, обязательно начинайте с маленьких порций и постепенно увеличивайте количество, пока этот корм не станет для собаки единственным едой.
Собака нервничает и слишком быстро ест
Хотя многие владельцы животных считают, что рвота после еды у собак вызвана повышенной чувствительностью к корму (пищевая аллергия и т.д.), это не всегда так. Причиной рвоты может стать беспокойство или страх. Возникают ли у ваших собак конфликты при кормежке? Присутствие на «чужой» территории может вынуждать их есть быстрее, из-за чего слишком большое количество пищи оказывается в желудке, и при этом меньшее количество слюны проглатывается вместе с пищей, а она играет важную роль буфера. Так же как это бывает с людьми, беспокойство и стресс могут вызвать у собаки чувство тошноты и увеличить концентрацию кислоты в желудке.
Когда собака ест слишком быстро, у нее нет времени как следует разжевать крупные куски или гранулы. Также она заглатывает значительное количество воздуха. Всё это может стать причиной отрыжки или рвоты. По возможности рекомендуется кормить более «переживательных» собак в уединенном месте, отдельно от других животных. Начните с небольших порций и, как только увидите, что собака стала вести себя спокойнее, постепенно увеличивайте их размер, пока собака вновь не будет получать свою, обычную по размеру, порцию.
Еда может «не лежать в желудке» у собаки, в том числе если она нервничает и переживает по некоторым другим причинам. Менялось ли что-то у вас дома, что могло нарушить привычный распорядок дня собаки? Вы недавно переехали или изменили рабочий график? Подобные изменения могут стать причиной беспокойства собаки, и, как следствие, — проблем с пищеварительной системой. Если есть основания полагать, что собаку тошнит именно из-за таких перемен, не забывайте показывать собаке свою любовь привязанность. Хвалите ее, ласкайте, играйте с ней и убеждайте, что всё в порядке. Постепенно, со временем, она привыкнет к изменениям и всё станет, как прежде. По-прежнему важно следить за тем, как собака ест, чтобы убедиться, что здесь нет более серьезных проблем — если ее тошнит чаще, чем один раз в несколько недель, нужно обратиться к ветеринарному врачу. Рвота чаще всего является следствием проблем со здоровьем и реже проявляется по причине беспокойства.
Хвалите ее, ласкайте, играйте с ней и убеждайте, что всё в порядке. Постепенно, со временем, она привыкнет к изменениям и всё станет, как прежде. По-прежнему важно следить за тем, как собака ест, чтобы убедиться, что здесь нет более серьезных проблем — если ее тошнит чаще, чем один раз в несколько недель, нужно обратиться к ветеринарному врачу. Рвота чаще всего является следствием проблем со здоровьем и реже проявляется по причине беспокойства.
Собаке нравится вкус еды
Собака может есть слишком быстро не только из-за стресса, но и потому что ей нравится вкус корма. Конечно, нет ничего плохого в том, что она любит еду, но нужно убедиться, что собака получает столько пищи, сколько может переварить.
Один из способов исправить ситуацию в данном случае — кормить собаку маленькими порциями, пока не убедитесь, что она стала есть чуть медленнее. Другой вариант — распределить порцию корма по большой плоской тарелке или по подносу или противню. Это вынудит ее дольше искать и съедать по отдельности каждый кусочек, снижая вероятность рвоты после еды. Есть также специальные игрушки-головоломки для собак, которые заставляют их потрудиться, чтобы добыть еду. Это и хорошее упражнение для питомца, и способ заставить есть медленнее. Но в этом случае вы должны тщательно следить за тем, чтобы собака по-прежнему съедала всю рекомендуемую суточную норму, а эта новая, сложная система кормления не привела животное к голоданию и фрустрации.
Это вынудит ее дольше искать и съедать по отдельности каждый кусочек, снижая вероятность рвоты после еды. Есть также специальные игрушки-головоломки для собак, которые заставляют их потрудиться, чтобы добыть еду. Это и хорошее упражнение для питомца, и способ заставить есть медленнее. Но в этом случае вы должны тщательно следить за тем, чтобы собака по-прежнему съедала всю рекомендуемую суточную норму, а эта новая, сложная система кормления не привела животное к голоданию и фрустрации.
Собака недавно ела траву
В то время пока большинство собак едят траву безо всяких неблагоприятных для себя последствий, животные, у которых имеются проблемы со здоровьем могут есть траву, намеренно вызывая у себя рвоту и отрыгивая содержимое желудка, чтобы избавиться от чувства тошноты и возможной причины такого состояния. После того как собаку стошнит травой и кормом, она должна почувствовать себя лучше, и в случае, если это простое раздражение стенок желудка, дополнительная ветеринарная помощь чаще всего не требуется. Просто помните, что собаку нужно обеспечить достаточным количеством воды, следить за тем, чтобы рвота не повторялась, а также внимательно наблюдать за общим состоянием питомца.
Просто помните, что собаку нужно обеспечить достаточным количеством воды, следить за тем, чтобы рвота не повторялась, а также внимательно наблюдать за общим состоянием питомца.
Если же рвота, возникшая после того, как собака съела траву и корм, не прекращается, нужно как можно скорее отвезти ее на осмотр в ветеринарную клинику для оказания первой помощи, т.к. это может быть симптомов серьезного заболевания. Это может быть как инфекционное, так и системное заболевание, и даже быть признаком наличия инородного тела или даже заворота желудка. Чем бы ни была вызвана рвота, для улучшения состояния потребуется квалифицированная помощь.
Эрин Оллила
Erin Ollila
Эрин Оллила — энтузиаст и любитель домашних животных. Она верит в силу слов, в то, что ее статьи могут изменить жизнь людей и их питомцев к лучшему. Ее статьи можно найти и в сети Интернет, и в некоторых печатных изданиях. Загляните в ее Твиттер @ReinventingErin или узнайте о ней больше на сайте http://erinollila. com.
com.
ABC-медицина
На сегодняшний день заболевания желудка расположились на одном из первых мест в статистике заболеваемости органов человека. Среди основных причин этого выделяют неправильный образ жизни современных людей. Вредная пища, отравленный воздух, стрессы – все это оказывает негативное влияние на здоровье человека. Как правило, наиболее сильно это отражается на состоянии желудочно-кишечного тракта.
Причины
Одной из наиболее частых причин возникновения воспаления слизистой оболочки желудка можно считать пищевые отравления, которые нередко вызваны некачественной пищей, продуктами ее гниения, бактериями, а также употреблением крепких алкогольных напитков. Причиной воспаления может служить раздражение стенки желудка пищевыми продуктами, например употребление чрезмерного количества пищи. Пагубное действие на организм оказывают всевозможные яды — щелочи, кислоты, ртутные препараты, продолжительное применение ряда лекарств, а также высокая чувствительность организма к тем или иным продуктам (раки, яйца, земляника и др.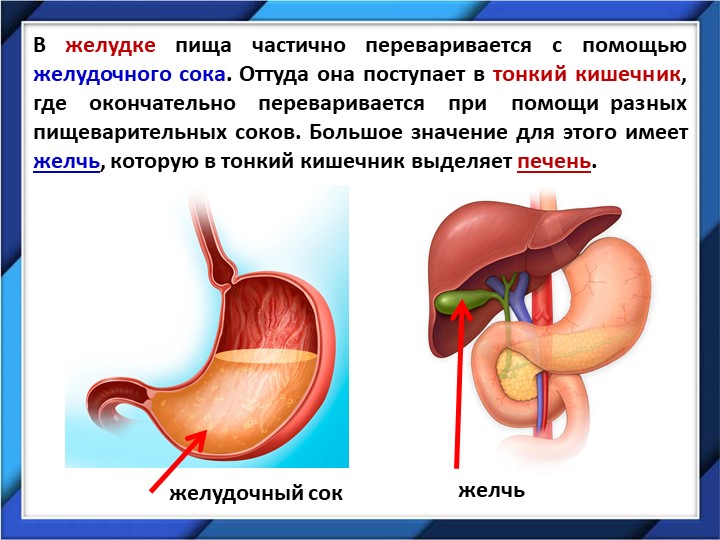 ). Как правило, поражается только слизистая оболочка желудка, однако в ряде случаев могут быть затронуты и мышечные ткани.
). Как правило, поражается только слизистая оболочка желудка, однако в ряде случаев могут быть затронуты и мышечные ткани.
Симптомы
Потеря аппетита. Полная, частичная потеря или извращение аппетита. Все эти симптомы свойственны разным заболеваниям и возникают из-за поражения стенок желудка или нарушения его перистальтики.
Белый налёт на языке. Следствие чрезмерного слущивания эпителия языка. Представляет собой один из первых симптомов поражения желудка.
Отрыжка. Может возникать при сокращении мышц желудка, когда кардиальное отверстие открыто. Выделяют несколько видов отрыжки:
- воздухом;
- с запахом сероводорода;
- с горьким привкусом;
- кислым;
- с гнилостным запахом;
- с запахом прогорклого масла.
Изжога. Является свидетельством нарушения тонуса нижнего отдела пищевода и кардиальной части желудка, из-за этого происходит заброс кислого содержимого желудка в просвет пищевода.
Боль в эпигастральной области. Боль может быть различной: тянущей, режущей, сдавливающей, резкой и т. д.
Тошнота. Такого рода ощущения связаны с антиперистальтическим характером движений желудка.
Рвота. Зачастую данный симптом заболевания желудка проявляется при раздражении рецепторов желудка пищей плохого качества или при патологическом расстройстве их функционирования.
Запоры. Данный симптом характерен для гастритов с повышенной кислотностью желудочного сока, а также является проявлением язвенной болезни желудка. Механизм их возникновения – снижение перистальтики кишечника.
Поносы. Зачастую являются признаком гастрита с пониженной кислотностью. Механизм их возникновения противоположен запорам.
Потеря массы тела. Встречается тогда, когда на фоне атрофических или воспалительных процессов развиваются нарушения переваривания и всасывания веществ.
Повышение температуры. Данный симптом заболевания желудка характерен для острых воспалительных процессов в нем.
Диагностика
Опрос. Зачастую заболевания желудка носят хронический характер, развиваются постепенно, начинаются с незначительных симптомов. Больной подвергается подробному расспросу, в первую очередь врач стремится выяснить, каков рацион пациента. Таким образом, опрос позволяет не только правильно установить диагноз, но и выявить причину возникновения заболевания желудка.
Осмотр и ощупывание (пальпация). Врач при осмотре может отметить выпячивание подложечной области из-за излишнего наполнения желудка или значительной опухоли. Основной физический метод исследования желудка – ощупывание. Перкуссия и аускультация, как правило, диагностическим значением в данном случае не обладают, в силу того что желудок и кишки дают обычно одинаковый тимпанический звук.
Исследование секреторной функции желудка. При заболеваниях желудка отмечаются случаи изменения его секреторной функции. Наблюдается повышенная секреция (кислотность), нормальная, пониженная, отсутствие кислотности или абсолютное отсутствие желудочного сока.
При заболеваниях желудка отмечаются случаи изменения его секреторной функции. Наблюдается повышенная секреция (кислотность), нормальная, пониженная, отсутствие кислотности или абсолютное отсутствие желудочного сока.
Рентгенологическое исследование. Просвечивание желудка (а также кишок и пищевода) на рентген-аппарате позволяет получить большое количество информации. Пациент принимает контрастную массу (соли бария), она наполняет желудок, позволяя определить его форму и оценить перистальтику.
Лечение
Тактика лечения выбирается в зависимости от того, какое было выявлено заболевание. Если Вы хотите записаться на прием в клинику «ABC-Медицина» для диагностики и лечения заболеваний желудка, звоните по телефону +7 (495) 223-38-83.
Гастропарез Причины, симптомы, диагностика и лечение
Что такое гастропарез?
Гастропарез — это состояние, при котором пища остается в желудке дольше, чем должна. Вы можете услышать, как ваш врач называет это задержкой опорожнения желудка.
Симптомы гастропареза
У вас может быть:
Гастропарез Причины и факторы риска
У большинства людей врачи не могут определить, что вызвало гастропарез. Он имеет тенденцию затрагивать женщин больше, чем мужчин.
Диабет является наиболее распространенной известной причиной гастропареза. Он может повредить нервы, в том числе блуждающий нерв, который регулирует пищеварительную систему, и некоторые клетки желудка.
Другие причины гастропареза включают:
Гастропарез Осложнения
Проблемы могут возникнуть:
- Когда вы не можете удерживать жидкость и можете стать обезвоженным
- Если ваш организм не может получить питательные вещества , вы можете недоедать.
- Если пища остается в желудке слишком долго и ферментируется, что может привести к росту бактерий
- Когда пища затвердевает в твердый комок, называемый безоаром. Это может блокировать прохождение пищи в тонкую кишку.
- Если у вас диабет.
 Уровень сахара в крови может повышаться, когда пища наконец покидает желудок и попадает в тонкую кишку. Гастропарез затрудняет контроль уровня сахара в крови.
Уровень сахара в крови может повышаться, когда пища наконец покидает желудок и попадает в тонкую кишку. Гастропарез затрудняет контроль уровня сахара в крови.
Диагностика гастропареза
Ваш врач спросит о ваших симптомах и истории болезни.Они также проведут медицинский осмотр. Они могут заказать анализы, в том числе:
- Радиоизотопное сканирование опорожнения желудка (сцинтиграфия желудка). Ваш врач даст вам пищу, содержащую очень небольшое количество чего-то радиоактивного. Затем вы ложитесь под сканирующую машину. Если более 10% пищи остается в желудке через 4 часа после еды, у вас гастропарез.
- Анализы крови. Они могут определить обезвоживание, недоедание, инфекцию или проблемы с уровнем сахара в крови.
- Бариевый рентген. Вы выпьете жидкость (барий), которая покрывает пищевод, желудок и тонкую кишку и выявляется на рентгенограмме. Это также известно как серия анализов верхних отделов ЖКТ (желудочно-кишечного тракта) или глотание бария.

- Дыхательные тесты опорожнения желудка (13C-GEBT). Этот тест представляет собой нерадиоактивный тест, который измеряет, насколько быстро ваш желудок опорожняется после того, как вы едите пищу, в которую добавлен химический элемент, называемый изотопом 13C.
- Желудочная манометрия. Ваш врач вводит тонкую трубку через рот в желудок, чтобы проверить электрическую и мышечную активность и выяснить, насколько быстро вы перевариваете пищу.
- Электрогастрография. Он измеряет электрическую активность в желудке с помощью электродов, прикрепленных к коже.
- Умная таблетка. Вы проглатываете крошечное электронное устройство, которое отправляет информацию о том, как быстро оно перемещается по пищеварительной системе.
- УЗИ. Этот визуализирующий тест использует звуковые волны для создания изображений ваших органов. Ваш врач может использовать его, чтобы исключить другие заболевания.

- Верхняя эндоскопия. Ваш врач вводит тонкую трубку, называемую эндоскопом, в пищевод, чтобы осмотреть слизистую оболочку желудка.
Лечение гастропареза
В зависимости от причины гастропарез может быть хроническим, то есть длительным. Вы можете предпринять шаги, чтобы управлять и контролировать его.
Изменение диеты при гастропарезе
Изменение пищевых привычек — один из лучших способов контролировать симптомы гастропареза.Вы можете попробовать есть шесть раз в день небольшими порциями, а не три больших. Таким образом, у вас будет меньше еды в желудке, и вы не будете чувствовать себя сытым.
Пейте больше жидкости и продуктов с низким содержанием остатков, таких как яблочное пюре, вместо цельных яблок. Пейте много воды и жидкостей, таких как нежирные бульоны, супы, соки и спортивные напитки. Избегайте продуктов с высоким содержанием жиров, которые могут замедлить пищеварение, и продуктов с высоким содержанием клетчатки, которые труднее переваривать.
Убедитесь, что вы получаете достаточно правильного питания. Ваш врач может направить вас к диетологу, который поможет вам найти продукты, которые вам нравятся и которые легко усваиваются.
Не ложиться в течение 2 часов после еды. Гравитация может помочь пищеварению и предотвратить попадание пищи или кислоты в горло. Легкие упражнения, такие как ходьба, могут помочь вам почувствовать себя лучше.
Лекарства от гастропареза
Ваш врач может дать вам лекарства, включая:
- Метоклопрамид (Реглан): Вы принимаете этот препарат перед едой. Это заставляет мышцы живота сокращаться и продвигать пищу. Он также помогает при расстройстве желудка и рвоте.Побочные эффекты включают диарею, сонливость, беспокойство и, редко, серьезное неврологическое расстройство.
- Эритромицин: Этот антибиотик также вызывает сокращения желудка и помогает вывести пищу. Побочные эффекты включают диарею и рост устойчивых бактерий, если вы принимаете его в течение длительного времени.

- Противорвотные средства: Эти препараты помогают контролировать тошноту.
Другие методы лечения гастропареза
Если у вас диабет, контроль уровня сахара в крови предотвратит возникновение серьезных проблем.
Ваш врач может назначить вам зонд для кормления или еюностомическую трубку. Они вводят его через живот в тонкую кишку. Чтобы накормить себя, вы поместите питательные вещества в трубку, и они попадут прямо в тонкую кишку. Таким образом, они минуют ваш желудок и быстрее попадают в кровоток.
Ваш врач может также ввести ботулинический токсин (например, ботокс) в привратник, клапан от желудка до тонкой кишки. Это расслабляет клапан, удерживая его открытым дольше, чтобы ваш желудок мог опорожняться.
Электростимуляция использует электроды, прикрепленные к стенке желудка, чтобы вызвать сокращения желудка.
Во время процедуры, называемой пероральной пилоромиотомией (ПТО), врач использует эндоскоп, чтобы перерезать клапан привратника, чтобы облегчить опорожнение желудка.
Хотя хирургическое вмешательство иногда может вызвать гастропарез, пациентам с ожирением и диабетом может быть назначено шунтирование желудка. Ваш врач создает небольшой мешочек из верхней части желудка и прикрепляет его к нижнему концу тонкой кишки.Это ограничивает количество пищи, которую вы можете съесть.
Если у вас тяжелый случай, вам также может потребоваться внутривенное или парентеральное питание, при котором питательные вещества попадают прямо в кровь через катетер, установленный в вене на груди. Врачи, как правило, используют это только в течение короткого времени.
Симптомы, причины и варианты лечения
Обзор
Что такое пищевая непереносимость?
Если у вас пищевая непереносимость, это означает, что вашей пищеварительной системе трудно переваривать (расщеплять) пищу.Другое название пищевой непереносимости — пищевая чувствительность.
Пищевая непереносимость означает, что ваш кишечник чувствителен к определенным продуктам и не может их переносить. Когда вы едите эти продукты, у вас могут возникнуть неприятные симптомы, такие как газы, диарея и боль в животе.
Когда вы едите эти продукты, у вас могут возникнуть неприятные симптомы, такие как газы, диарея и боль в животе.
В чем разница между пищевой непереносимостью и пищевой аллергией?
Пищевая непереносимость или пищевая чувствительность — это не то же самое, что пищевая аллергия.
Пищевая непереносимость:
- Влияет на пищеварительную систему.
- Возникает, когда пищеварительная система не может расщепить определенные продукты.
- Вызывает такие симптомы, как расстройство желудка, которые не опасны для жизни.
- Симптомы появляются в течение нескольких часов после еды, когда пища проходит через пищеварительный тракт.
- Может не вызвать симптомов, если вы съедите небольшое количество пищи.
Пищевая аллергия:
- Влияет на иммунную систему.
- Происходит, когда ваша иммунная система ошибочно принимает белок или другой ингредиент в пище за угрозу.Ваша иммунная система вырабатывает антитела (белки), называемые иммуноглобулином Е (IgE), для борьбы с угрозой.

- Вызывает аллергическую реакцию, такую как крапивница и отек, одышка или свистящее дыхание.
- Вызывает симптомы в течение нескольких минут после употребления даже небольшого количества пищи, вызывающей аллергию.
- Может вызвать тяжелую, опасную для жизни реакцию, называемую анафилаксией. Без лечения адреналином эта реакция может быть фатальной.
Каковы наиболее распространенные виды пищевой непереносимости?
Общие пищевые непереносимости включают:
- Лактоза: Люди с непереносимостью лактозы не вырабатывают достаточное количество фермента лактазы для расщепления лактозы, сахара, содержащегося в молоке и молочных продуктах.Эта пищевая непереносимость является наиболее распространенной.
- Гистамин: Гистамины — это природные химические вещества, содержащиеся в таких продуктах, как сыр, ананасы, бананы, авокадо и шоколад. Красное вино и некоторые белые вина также содержат гистамины.
 У людей с непереносимостью гистамина не вырабатывается достаточное количество фермента диаминоксидазы для расщепления этого химического вещества.
У людей с непереносимостью гистамина не вырабатывается достаточное количество фермента диаминоксидазы для расщепления этого химического вещества. - Глютен: Глютен — это белок пшеницы, ржи и ячменя. Чувствительность к глютену — это не то же самое, что целиакия, тип аутоиммунного заболевания.При глютеновой болезни глютен повреждает тонкий кишечник. Если у вас чувствительность к глютену, не связанная с целиакией, вашему организму труднее переваривать глютен.
Симптомы и причины
Что вызывает пищевую непереносимость?
Люди с пищевой непереносимостью часто не производят достаточного количества определенного фермента, необходимого пищеварительной системе для расщепления определенного продукта или ингредиента. Эксперты не уверены, почему у некоторых людей развивается пищевая непереносимость.
Определенные желудочно-кишечные заболевания могут сделать вас более склонными к пищевой непереносимости.Эти условия включают:
Каковы симптомы пищевой непереносимости?
Симптомы пищевой непереносимости включают:
Диагностика и тесты
Как диагностируется пищевая непереносимость?
Водородный дыхательный тест может выявить непереносимость лактозы. Во время этого теста вы пьете жидкость, содержащую лактозу. Затем вы дышите в контейнер, похожий на воздушный шар, каждые 30 минут в течение нескольких часов. Если у вас непереносимость лактозы, непереваренная лактоза вызовет высокий уровень водорода в вашем дыхании.У вас также могут развиться симптомы от употребления раствора лактозы.
Во время этого теста вы пьете жидкость, содержащую лактозу. Затем вы дышите в контейнер, похожий на воздушный шар, каждые 30 минут в течение нескольких часов. Если у вас непереносимость лактозы, непереваренная лактоза вызовет высокий уровень водорода в вашем дыхании.У вас также могут развиться симптомы от употребления раствора лактозы.
Не существует теста на чувствительность к глютену или непереносимость гистамина. Тест на аллергию может выявить пищевую аллергию, но не пищевую непереносимость. Ваш поставщик медицинских услуг может попросить вас вести дневник питания, чтобы отслеживать приемы пищи и симптомы.
Вы также можете попробовать элиминационную диету, чтобы исключить определенные продукты из своего рациона на срок от двух до шести недель. Если симптомы исчезнут в течение этого времени, а затем вернутся, когда вы снова начнете есть пищу, возможно, у вас пищевая непереносимость.
Управление и лечение
Как лечить пищевую непереносимость?
Возможно, вам придется изменить свой рацион, чтобы ограничить или исключить проблемные продукты. Многие люди с пищевой непереносимостью обнаруживают, что употребление небольшого количества пищи не вызывает никаких симптомов. При появлении симптомов могут помочь отпускаемые без рецепта лекарства, такие как антациды или противодиарейные средства.
Многие люди с пищевой непереносимостью обнаруживают, что употребление небольшого количества пищи не вызывает никаких симптомов. При появлении симптомов могут помочь отпускаемые без рецепта лекарства, такие как антациды или противодиарейные средства.
Людям с непереносимостью лактозы можно употреблять безлактозное молоко и молочные продукты. Вы также можете купить ферменты лактазы в аптеках.Вы можете принимать таблетки лактазы перед употреблением молочных продуктов или добавлять капли лактазы непосредственно в молоко, чтобы расщепить лактозу.
Каковы осложнения пищевой непереносимости?
Люди с непереносимостью лактозы могут не получать достаточного количества кальция и витамина D, если они полностью исключают из рациона молочные продукты. Вы можете принимать добавки или использовать безрецептурные ферменты лактазы для употребления молочных продуктов без расстройства желудка.
Людям, которые сократили потребление продуктов с глютеном, возможно, потребуется есть больше свежих овощей, фруктов и цельнозерновых продуктов без глютена, чтобы убедиться, что они получают достаточно клетчатки и других питательных веществ, таких как витамины группы В, которые важны для здоровья.
Перспективы/прогноз
Каков прогноз (перспективы) для людей с пищевой непереносимостью?
Пищевая непереносимость, как правило, сохраняется на всю жизнь. Большинство людей могут справиться с симптомами, если уменьшат или исключат из рациона продукты, вызывающие проблемы с пищеварением. Пищевая непереносимость может доставлять неудобства (и симптомы могут быть неприятными), но это не такая опасная для жизни проблема, как пищевая аллергия.
Жить с
Когда следует вызвать врача?
Вам следует позвонить своему поставщику медицинских услуг, если вы испытываете:
Какие вопросы я должен задать своему врачу?
Вы можете спросить своего поставщика медицинских услуг:
- Какой тип пищевой непереносимости у меня?
- Каких продуктов или ингредиентов следует избегать?
- Есть ли у меня риск возникновения других проблем?
- Следует ли мне обращать внимание на признаки осложнений?
Записка из клиники Кливленда
Пищевая непереносимость может вызвать расстройство желудка и другие проблемы с пищеварением после употребления определенных продуктов или напитков. Пищевая непереносимость — это не то же самое, что пищевая аллергия. Пищевая аллергия вызывает реакцию иммунной системы, которая может быть опасной для жизни. Большинство людей с пищевой непереносимостью могут есть небольшое количество этих продуктов без неприятных симптомов. Дневник питания и элиминационная диета могут помочь определить, есть ли у вас пищевая непереносимость.
Пищевая непереносимость — это не то же самое, что пищевая аллергия. Пищевая аллергия вызывает реакцию иммунной системы, которая может быть опасной для жизни. Большинство людей с пищевой непереносимостью могут есть небольшое количество этих продуктов без неприятных симптомов. Дневник питания и элиминационная диета могут помочь определить, есть ли у вас пищевая непереносимость.
Что происходит, когда ваш кишечник начинает отторгать пищу
Курение и ожирение могут плохо сказаться на здоровье вашего кишечника
Основные моменты
- Факторы риска ГЭРБ являются прямым следствием образа жизни и диеты
- Лекарства, такие как легкие антациды, могут быть назначены в легких и тяжелых случаях
- В крайних случаях может потребоваться хирургическое вмешательство (фундопликация) и более сильные лекарства
У всех нас есть кто-то, кто говорит нам всегда «следовать своему внутреннему ощущению», когда мы беспокоимся или испытываем стресс. Хотя большинство из нас восприняло эту фразу как эмоциональную, вы будете удивлены, узнав, что она применима и к вашему физическому благополучию. Желудочно-кишечная система является не только основным местом поглощения питательных веществ организмом, но также действует как центр связи с мозгом и от него, а также функционирует как одна из передовых линий организма в борьбе с болезнями. Однако с ростом урбанизации и высокой конкуренцией повседневный здоровый распорядок большинства людей резко изменился, что привело к тому, что они стали жертвами различных расстройств.
Хотя большинство из нас восприняло эту фразу как эмоциональную, вы будете удивлены, узнав, что она применима и к вашему физическому благополучию. Желудочно-кишечная система является не только основным местом поглощения питательных веществ организмом, но также действует как центр связи с мозгом и от него, а также функционирует как одна из передовых линий организма в борьбе с болезнями. Однако с ростом урбанизации и высокой конкуренцией повседневный здоровый распорядок большинства людей резко изменился, что привело к тому, что они стали жертвами различных расстройств.
Одним из таких серьезных расстройств пищеварения является кислотный рефлюкс или гастроэзофагеальная рефлюксная болезнь (ГЭРБ). ГЭРБ обычно определяется как явление, когда кислое жидкое содержимое желудка часто забрасывается в пищевод, что приводит к повреждению или воспалению слизистой оболочки пищеводного тракта (пищевода). Это вызвано либо повышенным выделением кислоты, либо когда соединение пищевода и желудка имеет ослабленный/слабый мышечный клапан, из-за которого НПС (нижний пищеводный сфинктер) не закрывается должным образом или достаточно плотно, что приводит к увеличению содержания пищи. обратно в пищевод.Если сфинктер ненормально расслабляется или ослабевает, желудочная кислота может попасть обратно в пищевод.
обратно в пищевод.Если сфинктер ненормально расслабляется или ослабевает, желудочная кислота может попасть обратно в пищевод.
Симптомы ГЭРБ легко спутать с простым случаем желудочной проблемы. У некоторых из них возникает чувство жжения в груди, как правило, после еды, возникают затруднения при глотании или отрыгивании (выталкивании) пищи. Помимо этого, другими симптомами, на которые следует обратить внимание, являются ком в горле, хронический кашель, ларингит, новая или ухудшающаяся астма и нарушение сна.
Согласно недавним исследованиям, проведенным Индийским обществом гастроэнтерологов, распространенность ГЭРБ в Индии, вероятно, составляет от 8% до 19%, что сопоставимо с показателями распространенности ГЭРБ, опубликованными в западных странах.Кроме того, эти исследования подчеркивают, что факторы риска ГЭРБ связаны с диетой и образом жизни; которые являются модифицируемыми факторами риска, такими как:
- Ожирение
- Курение
- Задержка опорожнения желудка
- Обильный прием пищи или прием пищи поздно вечером
- Употребление триггерной пищи, богатой жиром или жареной кофе, чай и энергетические напитки, богатые кофеином.

- Частое употребление лекарств, таких как аспирин, обезболивающие
Слишком долгое пребывание на пустом желудке может вызвать ГЭРБ
Вы можете быть в депрессии
Легкая форма ГЭРБ (кислотный рефлюкс, возникающий только один раз в неделю) довольно распространена, и ее можно лечить с помощью некоторых изменений образа жизни и легких безрецептурных лекарств, однако при тяжелой форме ГЭРБ (кислотный рефлюкс один раз в день) могут потребоваться более сильные лекарства. или в рефрактерных ситуациях даже хирургическое вмешательство для облегчения симптомов.
Врачи обычно диагностируют ГЭРБ на основании симптомов и физического осмотра. Иногда может быть рекомендовано короткое лечение мягкими антацидами, особенно при отсутствии каких-либо тревожных симптомов. Дальнейшая оценка для подтверждения диагноза или рефрактерных симптомов включает эндоскопию верхних отделов желудочно-кишечного тракта, 24-часовой амбулаторный тест на кислотность (ph) и импедансометрию, эзофагеальную манометрию и рентгенографию верхних отделов пищеварительной системы.
Первым шагом в лечении ГЭРБ является изменение образа жизни, включающее своевременное питание, повышение физической активности, отказ от жирной и жареной пищи, отказ от курения и употребления алкоголя и/или газированных напитков.Также помогает значительное сокращение потребления чая и кофе.
Также читайте: Вы слишком часто принимаете таблетки от изжоги и кислотного рефлюкса? Обратите внимание, что это может привести к ранней смерти из-за этих заболеваний, говорится в исследовании
. Жидкие антациды: Антациды, такие как диген, гель мукаина, гевискон и т. д., могут обеспечить быстрое облегчение. Но антациды сами по себе не излечат воспаленный пищевод, поврежденный желудочной кислотой.Чрезмерное использование некоторых антацидов может вызвать побочные эффекты, такие как диарея или иногда проблемы с почками.
2. Лекарства для снижения выработки кислоты: Эти лекарства, известные как блокаторы H-2-рецепторов, включают фамотидин и ранитидин. Блокаторы Н-2-рецепторов действуют не так быстро, как антациды, но обеспечивают более длительное облегчение и могут снижать выработку кислоты в желудке на срок до 12 часов.
Блокаторы Н-2-рецепторов действуют не так быстро, как антациды, но обеспечивают более длительное облегчение и могут снижать выработку кислоты в желудке на срок до 12 часов.
3. Лекарства, которые блокируют выработку кислоты и заживляют пищевод: Эти лекарства, известные как ингибиторы протонной помпы, являются более сильными блокаторами кислоты, чем блокаторы H-2-рецепторов, и дают время для заживления поврежденной ткани пищевода.Примерами являются омепразол, пантопразол, рабепразол и т. д. Хотя эти лекарства приносят быстрое облегчение, их не следует использовать без разбора и в течение длительного времени, поскольку это может привести к серьезным инфекциям и дефициту.
4. Препарат для укрепления нижнего пищеводного сфинктера: Баклофен может облегчить ГЭРБ, уменьшая частоту расслабления нижнего пищеводного сфинктера. Серьезные побочные эффекты могут включать усталость или тошноту и даже потерю сознания. Это лекарство следует строго принимать только под наблюдением врача и в очень избранных ситуациях.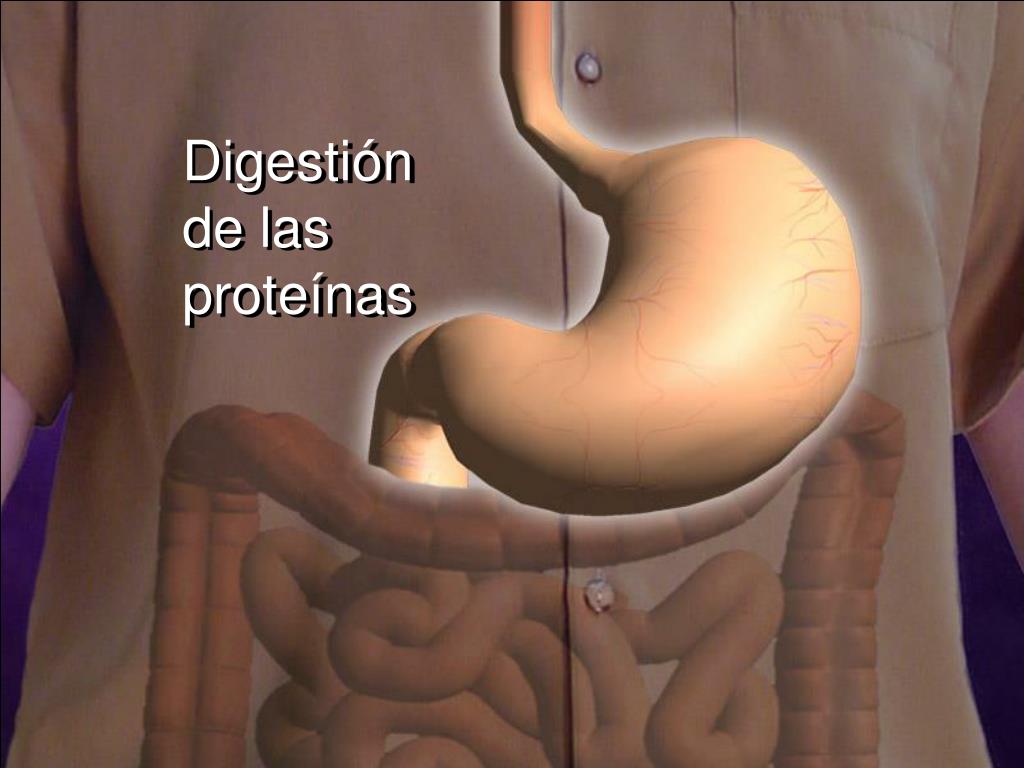
Читайте также: Что такое кислотный рефлюкс? Какие продукты лучше всего есть, если у вас кислотный рефлюкс? Наш эксперт-диетолог рассказывает все
5. Фундопликация (хирургия): В то время как ГЭРБ обычно можно контролировать с помощью лекарств. Но если лекарства не помогают или вы хотите избежать длительного приема лекарств, ваш врач может порекомендовать фундопликацию. Хирург оборачивает верхнюю часть желудка вокруг нижнего пищеводного сфинктера, чтобы натянуть мышцу и предотвратить рефлюкс. Фундопликация обычно проводится малоинвазивной (лапароскопической) процедурой.Обертывание верхней части желудка может быть частичным или полным.
Поэтому, если ваш кишечник начинает отторгать пищу, не пытайтесь ставить себе диагноз, а обратитесь к врачу. Кроме того, вы должны немедленно обратиться к врачу, если вы испытываете частые симптомы ГЭРБ, принимаете лекарства от изжоги более двух раз в неделю или испытываете сильную боль в груди с одышкой.
(д-р Шанти Сваруп Дхар, главный консультант по гастроэнтерологии, Многопрофильный центр Макса, Панчшил Парк)
Отказ от ответственности: мнения, выраженные в этой статье, являются личным мнением автора. NDTV не несет ответственности за точность, полноту, пригодность или достоверность любой информации в этой статье. Вся информация предоставляется по принципу «как есть». Информация, факты или мнения, представленные в статье, не отражают точку зрения NDTV, и NDTV не несет за них никакой ответственности.
NDTV не несет ответственности за точность, полноту, пригодность или достоверность любой информации в этой статье. Вся информация предоставляется по принципу «как есть». Информация, факты или мнения, представленные в статье, не отражают точку зрения NDTV, и NDTV не несет за них никакой ответственности.
Ожидание ответа для загрузки…
Гастропарез — Общество желудочно-кишечного тракта
Щелкните здесь, чтобы загрузить эту информацию в формате PDF.
Термин «гастро» относится к желудку, а «парез» означает частичный паралич; следовательно, гастропарез означает частичный паралич желудка. Чтобы понять, что происходит при гастропарезе, важно знать, как функционирует здоровый пищеварительный тракт. Когда мы едим, мы начинаем с жевания и глотания (проглатывания), что требует сознательного усилия. Как только пища достигает пищевода, автоматические ритмичные движения (перистальтика) вступают во владение, продвигая содержимое по всему пищеварительному тракту.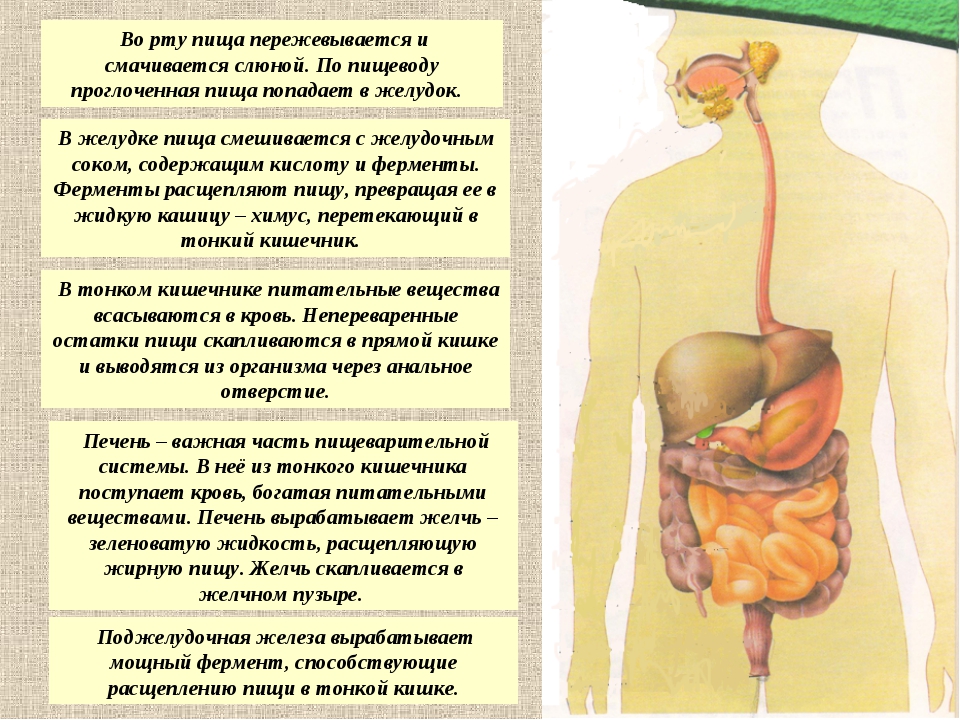 Как правило, прохождение пищи из одной области пищеварительного тракта в другую точно скоординировано, так что пища остается в каждой области ровно столько времени, сколько нужно. Для желудка это примерно два часа.
Как правило, прохождение пищи из одной области пищеварительного тракта в другую точно скоординировано, так что пища остается в каждой области ровно столько времени, сколько нужно. Для желудка это примерно два часа.
Однако у пациентов с гастропарезом пища не продвигается из желудка в кишечник так быстро, как должна (замедленное опорожнение желудка). Гастропарез – это нарушение моторики, то есть не физическое препятствие, препятствующее своевременному пищеварению, а проблема с регуляцией мышечной активности.Это происходит, когда пара нервов, соединяющих ствол головного мозга с желудочно-кишечным трактом (блуждающий нерв), повреждена или не функционирует должным образом. Поскольку блуждающий нерв не может посылать необходимые сигналы для обеспечения нормальной работы мышц желудка, пища остается в желудке слишком долго, что приводит к появлению симптомов.
Причины гастропареза
Наиболее частой причиной гастропареза является сахарный диабет 1 или 2 типа. Высокий уровень глюкозы в крови может вызывать химические изменения в блуждающем нерве.Этот тип гастропареза может быть особенно опасным, потому что замедленное опорожнение желудка приводит к более интенсивным скачкам сахара в крови у людей с диабетом, вызывая цикл подъемов и спадов сахара в крови, который продолжает влиять на блуждающий нерв.
Высокий уровень глюкозы в крови может вызывать химические изменения в блуждающем нерве.Этот тип гастропареза может быть особенно опасным, потому что замедленное опорожнение желудка приводит к более интенсивным скачкам сахара в крови у людей с диабетом, вызывая цикл подъемов и спадов сахара в крови, который продолжает влиять на блуждающий нерв.
Гастропарез обычно связан с той или иной формой повреждения блуждающего нерва, которое может возникать в ряде ситуаций, в том числе из-за дефицита различных минералов, расстройств пищевого поведения, приема опиоидных препаратов, некоторых антидепрессантов и операций в верхних отделах желудочно-кишечного тракта, таких как гастрэктомия. или бариатрической хирургии.Другие причины гастропареза, хотя и очень редкие, включают заболевания соединительной ткани, такие как склеродермия и синдром Элерса-Данлоса, и неврологические состояния, такие как болезнь Паркинсона. Примерно в трети случаев причина гастропареза неизвестна (идиопатическая). В некоторых случаях, например, вызванных некоторыми лекарствами или расстройствами пищевого поведения, гастропарез может быть временным, при этом нормальная пищеварительная функция восстанавливается после корректировки приема лекарств или адаптации к здоровым привычкам питания.
Распространенность гастропареза
Гастропарез поражает примерно 4% населения и чаще встречается у женщин.У многих людей с гастропарезом также есть диабет, и у 50% больных диабет был до появления гастропареза.
Симптомы и осложнения гастропареза
Наиболее распространенные симптомы гастропареза включают ощущение сытости от небольшого количества пищи, тошноту, рвоту, снижение аппетита, боль в животе, изжогу или гастроэзофагеальную рефлюксную болезнь (ГЭРБ) и регургитацию. Эти симптомы могут привести к потере веса и дефициту питательных веществ. Другие симптомы включают вздутие живота, мышечную слабость и ночную потливость.Поскольку пищеварительная система не работает слаженно, люди с этим заболеванием также испытывают периоды низкого уровня сахара в крови, пока пища остается в желудке, и высокого уровня сахара в крови, когда она в конечном итоге достигает кишечника.
Иногда из-за замедленного опорожнения желудка могут возникать более серьезные осложнения. У людей могут возникать препятствия, вызванные массой твердой затвердевшей пищи (безоарами). Часто безоары проходят сами по себе, но в других случаях они требуют лечения в виде растворов для приема внутрь, чтобы растворить их, или, в тяжелых случаях, хирургического вмешательства.
У людей могут возникать препятствия, вызванные массой твердой затвердевшей пищи (безоарами). Часто безоары проходят сами по себе, но в других случаях они требуют лечения в виде растворов для приема внутрь, чтобы растворить их, или, в тяжелых случаях, хирургического вмешательства.
Если чрезмерная рвота является симптомом, она может вызвать собственный набор осложнений, включая обезвоживание и недоедание. У больных диабетом и гастропарезом контролировать уровень сахара в крови может быть очень сложно из-за нерегулярного поступления пищи в тонкую кишку.
Диагностика гастропареза
Ваш врач рассмотрит ваши симптомы и историю болезни и проведет медицинский осмотр, включая анализы крови. Если он или она считает вероятным, что у вас гастропарез, или не уверен, и хочет исключить другие заболевания и расстройства, есть несколько доступных тестов.Это особенно важно при гастропарезе, поскольку многие симптомы сходны с другими расстройствами, такими как функциональная диспепсия.
Сканирование опорожнения желудка позволяет вашей медицинской бригаде измерить скорость, с которой вы перевариваете пищу. Для этого теста вы потребляете небольшое количество радиоактивного материала с небольшим количеством еды, что позволяет техническим специалистам контролировать скорость, с которой он проходит через вашу пищеварительную систему, периодически используя камеру, чтобы проверить, где находится радиоактивная еда.Если он остается в желудке слишком долго, это может указывать на гастропарез.
Серия для верхних отделов желудочно-кишечного тракта включает употребление напитка с барием перед рентгеновским аппаратом после голодания. Барий представляет собой мелоподобную жидкость, которая видна на рентгеновских снимках, что позволяет лаборантам детально рассмотреть желудочно-кишечный тракт. Это может помочь им найти любые аномалии в работе желудка.
Гастроскопия предполагает, что врач использует небольшую гибкую трубку с камерой и светом (эндоскопом) для осмотра верхних отделов пищеварительной системы, включая пищевод, желудок и двенадцатиперстную кишку. Этот тест полезен для обнаружения безоаров или любых других аномалий в желудке.
Этот тест полезен для обнаружения безоаров или любых других аномалий в желудке.
УЗИ брюшной полости полезно для выявления каких-либо физических аномалий, которые могут вызывать симптомы.
Желудочная или дуоденальная манометрия включает использование длинной тонкой трубки, которая измеряет мышечную силу и структуру в пищеводе и через нижний пищеводный сфинктер в желудок.
Лечение гастропареза
Лечение гастропареза может включать простые изменения диеты, медикаментозное лечение и даже хирургическое вмешательство в зависимости от тяжести заболевания.
Изменение образа жизни и диеты
У людей с легким гастропарезом небольшое изменение пищевых привычек может значительно уменьшить симптомы. Большинство этих изменений направлено на уменьшение количества пищи, которую вы едите за один раз, потому что переедание затрудняет опорожнение желудка. Может помочь более частое употребление небольших порций пищи, а не два или три больших приема пищи.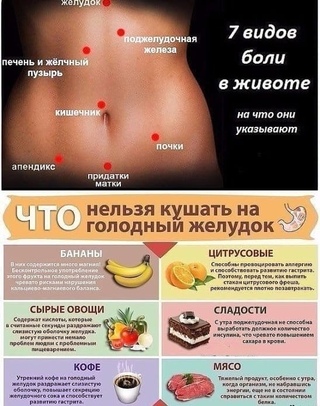 Вы также можете почувствовать облегчение, употребляя в основном мягкую или жидкую пищу, такую как супы и коктейли. Тщательное пережевывание каждого кусочка и употребление негазированных жидкостей во время еды также может облегчить пищеварение.Избегание или ограничение продуктов с высоким содержанием клетчатки и жиров может уменьшить дискомфорт, поскольку эти продукты обычно перевариваются дольше. Некоторым людям дополнительные питательные напитки могут помочь обеспечить адекватное потребление питательных веществ.
Вы также можете почувствовать облегчение, употребляя в основном мягкую или жидкую пищу, такую как супы и коктейли. Тщательное пережевывание каждого кусочка и употребление негазированных жидкостей во время еды также может облегчить пищеварение.Избегание или ограничение продуктов с высоким содержанием клетчатки и жиров может уменьшить дискомфорт, поскольку эти продукты обычно перевариваются дольше. Некоторым людям дополнительные питательные напитки могут помочь обеспечить адекватное потребление питательных веществ.
Если у вас диабет, обязательно держите под рукой таблетки глюкозы или леденцы. Вы можете использовать их для повышения уровня сахара в крови, потому что они легко усваиваются, если гастропарез вызывает низкий уровень сахара в крови. Зарегистрированный диетолог может дать совет, если вы не знаете, что есть, чтобы удовлетворить свои потребности в питании при гастропарезе.
Лекарства
Лекарства от гастропареза не лечат основное заболевание, но помогают облегчить симптомы.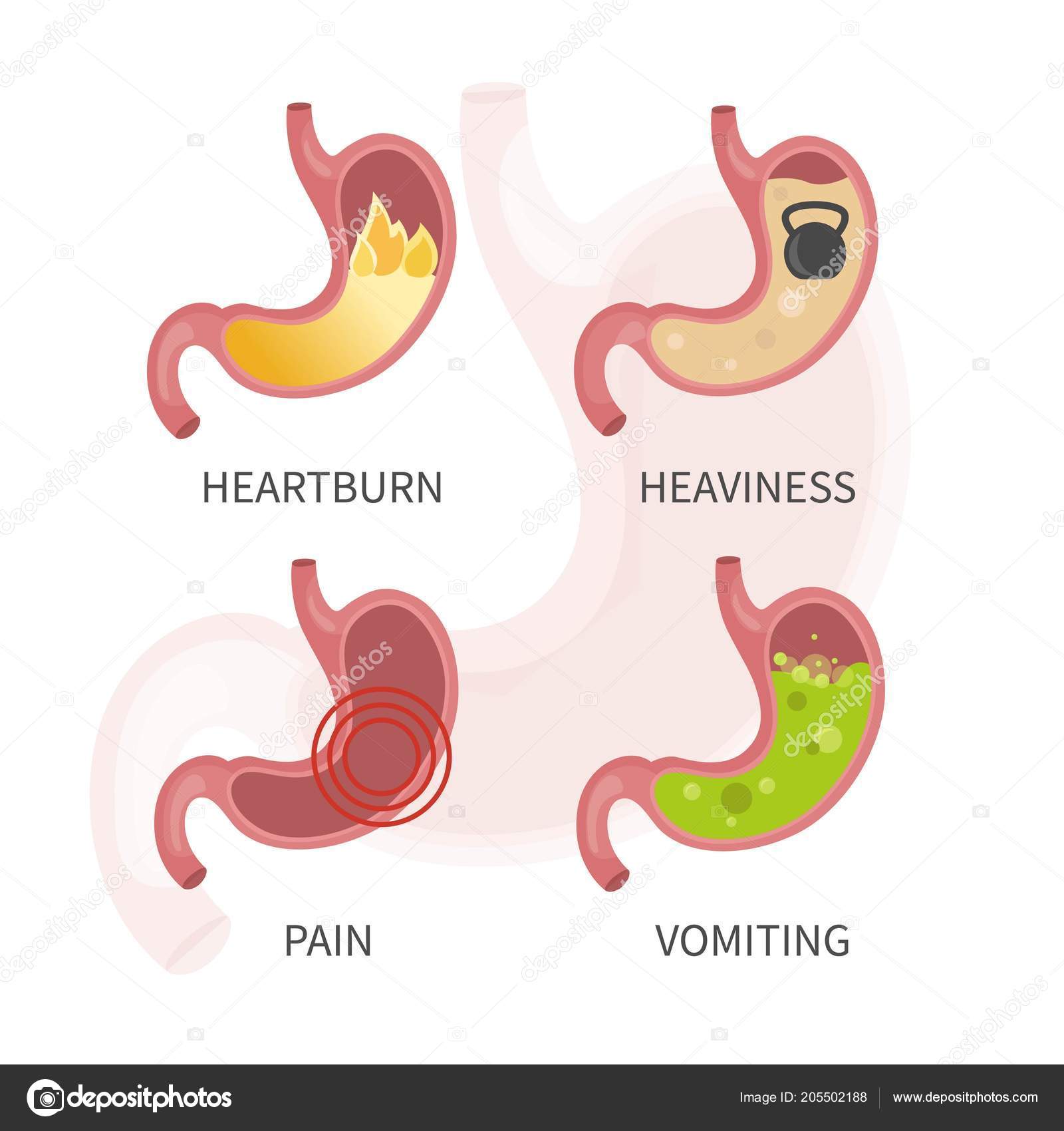 Доступны два основных типа лекарств:
Доступны два основных типа лекарств:
Препараты, стимулирующие моторику , увеличивают скорость перистальтики, вызывая более быстрое опорожнение желудка, и включают метоклопрамид (Реглан®, Максеран®) и домперидон (Мотилиум®). ПРИМЕЧАНИЕ. Министерство здравоохранения Канады отозвало с рынка гастропрокинетический агент цизаприд на рубеже веков из-за серьезных проблем со здоровьем и смертей.Однако некоторые врачи по-прежнему с осторожностью назначают цизаприд, усиливающий моторику верхних отделов желудочно-кишечного тракта, при тяжелых случаях гастропареза. Аптеки-рецепторы могут приобретать препарат при особых обстоятельствах.
Противорвотные средства уменьшают тошноту и рвоту и включают такие лекарства, как прохлорперазин и прометазин.
Хирургия
Для тех, кто не может контролировать симптомы с помощью диеты и лекарств, есть несколько хирургических вариантов, которые могут помочь.
Электрический стимулятор желудка представляет собой имплантированное устройство, использующее мягкие контролируемые электрические импульсы для стимуляции гладкой мускулатуры пищеварительного тракта и ускорения опорожнения желудка. Однако это лечение работает не для всех и доступно не во всех регионах.
Однако это лечение работает не для всех и доступно не во всех регионах.
Ботокс (токсин ботулизма) , введенный в сфинктер, соединяющий желудок с тонкой кишкой (привратник), может помочь расслабить сфинктер, чтобы он легче пропускал пищу в тонкую кишку.Инъекции ботокса помогают не всем, они являются лишь временным решением и могут стать менее эффективными при последующих инъекциях.
Питательная трубка , хирургически прикрепленная к входу в тонкую кишку, может служить последним средством для тех, кто совершенно не может принимать питательные вещества в желудок как в твердой, так и в жидкой форме.
Перспективы гастропареза
Гастропарез обычно является хроническим заболеванием с потенциально опасными побочными эффектами. Некоторым людям достаточно быть более осторожным в отношении частоты и типов продуктов, которые они потребляют, чтобы жить относительно нормальной жизнью, но для других могут потребоваться постоянные лекарства и даже хирургическое вмешательство. Качество жизни часто снижается при гастропарезе. Особенно усердными нужно быть тем, у кого есть и диабет, и гастропарез.
Качество жизни часто снижается при гастропарезе. Особенно усердными нужно быть тем, у кого есть и диабет, и гастропарез.
Хотите узнать больше?
Авторы изображений (сверху вниз): © bigstockphoto.com/Ammentorp, © bigstockphoto.com/designua
Гастропарез | Медицина Джона Хопкинса
Гастропарез, также называемый желудочным застоем, возникает при задержке опорожнения желудка. Замедленное опорожнение желудка означает, что желудку требуется слишком много времени, чтобы опорожнить свое содержимое.Иногда, когда пища не опорожняется должным образом, она образует твердую массу, называемую безоаром. Хотя в книгах о Гарри Поттере безоары обладали магической силой, обычно эти большие массы старой пищи могут блокировать желудок и вызывать симптомы тошноты, рвоты и даже непроходимости желудка, что, в свою очередь, может препятствовать прохождению пищи в маленькие кишечник.
Симптомы гастропареза
Гастропарез часто вызывает ряд неспецифических симптомов. Гастроэнтерологу важно поставить диагноз.Симптомы гастропареза включают:
Гастроэнтерологу важно поставить диагноз.Симптомы гастропареза включают:
- Раннее чувство насыщения
Диагностика гастропареза
Диагноз гастропареза начинается с комплексного медицинского осмотра, во время которого вы описываете свои симптомы и историю болезни. Ваш врач может обнаружить вздутие живота (припухлость) или болезненность. Ваш врач также будет искать признаки основного заболевания или расстройства, которые могут вызывать гастропарез. Одним из главных виновников может быть диабет. Высокий уровень сахара в крови от диабета со временем повреждает нервы и может вызвать задержку опорожнения.Лечение основной причины лечит и гастропарез.
Во время физического осмотра врач может прослушать «всплеск последовательности». Врач осторожно встряхнет вас и прислушается к звуку жидкости в вашем теле. Это может помочь подтвердить наличие обструкции в брюшной полости.
Ваш врач также может назначить лабораторные анализы. Хотя не существует окончательного лабораторного теста для диагностики гастропареза, он может помочь исключить другие основные состояния.
Другие анализы, которые может выполнить ваш врач, включают:
- Рентгенография верхних отделов желудочно-кишечного тракта с барием
- Сцинтиграфия опорожнения желудка
Верхняя эндоскопия
Эндоскоп — это тонкая гибкая трубка, которую врач вводит через рот в кишечник.Верхняя эндоскопия выполняется с помощью эндоскопа, чтобы увидеть пищевод и желудок. Ваш врач, скорее всего, проведет эндоскопию верхних отделов желудка, чтобы исключить механическую непроходимость на выходе из желудка, также называемую привратником. Непроходимость – это закупорка кишечника. Выходное отверстие желудка может иметь изъязвление, повреждение или просто засорение пищей пути. Все это можно увидеть при эндоскопии.
При эндоскопии верхних отделов:
- Вам вводят анестетик, чтобы ослабить рвотный рефлекс.Вы также можете получить обезболивающее и седативное средство.
- Вы лежите на левом боку, что называется положением на левом боку, и эндоскоп вводится через рот и глотку в пищевод.

- Эндоскоп передает изображение пищевода, желудка и двенадцатиперстной кишки на монитор, за которым наблюдает врач.
Рентгенография верхних отделов желудочно-кишечного тракта с барием
Рентгенография с контрастированием с барием – рентгенологическое исследование.Это широко используемая процедура для диагностики гастропареза.
При контрастной рентгенографии с барием:
- Вы проглотили контрастный раствор под названием барий.
- Барий покрывает пищевод и желудочно-кишечный тракт, что облегчает врачу обнаружение аномалий.
- Ваш врач может определить, есть ли задержки в опорожнении жидкости из желудка.
Сцинтиграфия опорожнения желудка
Сцинтиграфия опорожнения желудка является наиболее часто используемым тестом для подтверждения гастропареза.
Во время сцинтиграфического исследования вам будет предложено специальное питание, а иногда и специальный напиток. Блюдо будет помечено радиоактивной меткой, видимой сканером. Цель теста — проследить за тем, как эта особая пища проходит через ваш организм. В отличие от диагностических процедур, которые требуют, чтобы вы заранее голодали, сцинтиграфия опорожнения желудка фактически требует, чтобы вы съели эту специальную пищу прямо перед тестом.
Блюдо будет помечено радиоактивной меткой, видимой сканером. Цель теста — проследить за тем, как эта особая пища проходит через ваш организм. В отличие от диагностических процедур, которые требуют, чтобы вы заранее голодали, сцинтиграфия опорожнения желудка фактически требует, чтобы вы съели эту специальную пищу прямо перед тестом.
При сцинтиграфии опорожнения желудка:
- Если у вас диабет, вас могут попросить проверить уровень сахара в крови.Уровень сахара в крови выше 250 может помешать тестированию.
- Вас могут попросить не принимать наркотики в течение определенного периода времени перед тестом, так как эти лекарства также могут мешать тесту.
- В Johns Hopkins вам предложат специально приготовленное блюдо из яиц, тостов, джема и воды. Некоторые центры предоставляют другие продукты для употребления в пищу. Эта еда имеет точное количество калорий и граммов жира, что помогает нам сравнивать результаты вашего теста с результатами других людей.

- Перед едой врач прикрепит к еде радиоактивный индикатор. Не волнуйтесь — радиоактивность радиофармпрепарата примерно равна часовой прогулке в парке, когда на улице солнечно. Он разработан, чтобы быть безопасным и хорошо переносимым и не причинять вреда.
- Сканирование проводится сразу, а затем через каждый час после приема пищи в течение четырех часов. Ваша медицинская бригада оценит, как пища, которую вы проглотили, проходит через желудок и желудочно-кишечный тракт.Тест опорожнения желудка может показать задержку опорожнения, что может помочь вашим врачам поставить диагноз.
Антродуоденальная манометрия
Антродуоденальная манометрия исследует мышцы, участвующие в пищеварении. Во время этой процедуры:
- Ваш врач вводит катетер через рот в желудок.
- Катетер остается на месте в течение шести часов для измерения электрической и мышечной активности в желудке.
- Первые несколько часов вы голодаете, чтобы врач мог записать измерения натощак.

- Позже вы едите твердую пищу, и ваш врач записывает измерения во время пищеварения.
Эта процедура может помочь определить точную причину гастропареза. Врачи часто используют его для пациентов после неэффективности стандартного лечения, для кандидатов на операцию и для пациентов с необъяснимой тошнотой.
Беспроводное исследование подвижности
Беспроводное исследование моторики оценивает время, необходимое для опорожнения желудка. Обычно это хорошо переносится и менее инвазивно, чем другие диагностические исследования.
Во время беспроводного исследования подвижности:
- Вы проглатываете маленькую таблетку, которая проходит через желудочно-кишечный тракт.
- Во время движения он собирает данные (температура, уровни кислотности, волны давления) и отправляет их на приемник данных, который вы носите обычно на талии.
- Врач просматривает данные, и через несколько дней вы возвращаетесь к врачу для ознакомления с результатами.

- Капсула выводится с кишечником.
Преимущество этого метода в том, что вы можете продолжать свою обычную деятельность, пока капсула собирает необходимую информацию.
Непереносимость лактозы (для родителей) — Nemours KidsHealth
Что такое непереносимость лактозы?
Непереносимость лактозы — это когда у человека возникают проблемы с перевариванием лактозы , типа сахара, содержащегося в молоке и других молочных продуктах.
Если люди с непереносимостью лактозы едят молочные продукты, лактоза попадает в их кишечник, что приводит к газообразованию, судорогам, вздутию живота и диарее.
Некоторые люди могут без проблем есть небольшое количество молочных продуктов. У других много проблем с желудком, и им нужно избегать всех молочных продуктов. Многие продукты, напитки и пищеварительные средства помогают справиться с непереносимостью лактозы.
Что происходит при непереносимости лактозы?
Обычно, когда мы едим лактозу, фермент тонкой кишки под названием лактаза расщепляет ее на простые сахара. Кровь поглощает эти простые сахара, которые превращаются в энергию.
Кровь поглощает эти простые сахара, которые превращаются в энергию.
При непереносимости лактозы организм не вырабатывает достаточное количество лактазы для расщепления лактозы. Вместо этого непереваренная лактоза остается в кишечнике и расщепляется бактериями, вызывая газы, вздутие живота, спазмы желудка и диарею.
Непереносимость лактозы встречается довольно часто. Дети и подростки менее склонны к этому, но многие люди становятся непереносимыми лактозы во взрослом возрасте. Некоторые медицинские работники рассматривают непереносимость лактозы как нормальное состояние человека, а не как болезнь или серьезную проблему со здоровьем.
Помимо возраста, у людей может развиться непереносимость лактозы из-за:
- Этническая принадлежность. Люди азиатского, африканского, индейского и латиноамериканского происхождения более склонны к развитию непереносимости лактозы в молодом возрасте.
- Другие проблемы с желудочно-кишечным трактом.
 У людей с воспалением верхних отделов тонкой кишки, например, целиакией или болезнью Крона, вырабатывается меньше фермента лактазы.
У людей с воспалением верхних отделов тонкой кишки, например, целиакией или болезнью Крона, вырабатывается меньше фермента лактазы. - Лекарства. Некоторые антибиотики могут вызвать временную непереносимость лактозы, влияя на то, как кишечник вырабатывает лактазу.
- Инфекция. После диареи у некоторых людей возникает временная непереносимость лактозы, которая обычно проходит через несколько дней или недель.
Каковы признаки и симптомы непереносимости лактозы?
Непереносимость лактозы может вызывать различные симптомы. Все зависит от того, сколько молочных или молокосодержащих продуктов люди потребляют и как мало лактазы вырабатывает их организм.
Обычно в течение от 30 минут до 2 часов после еды у человека с непереносимостью лактозы возникает:
- тошнота
- спазмы желудка
- вздутие живота
- газ
- диарея
Как диагностируется непереносимость лактозы?
Чтобы диагностировать непереносимость лактозы, врачи спрашивают о симптомах и диете ребенка. Они могут проверить дыхание на уровень водорода до и после того, как ребенок выпьет лактозу. Обычно в дыхании обнаруживается очень мало газообразного водорода.Но непереваренная лактоза в толстой кишке расщепляется и образует различные газы, в том числе водород.
Они могут проверить дыхание на уровень водорода до и после того, как ребенок выпьет лактозу. Обычно в дыхании обнаруживается очень мало газообразного водорода.Но непереваренная лактоза в толстой кишке расщепляется и образует различные газы, в том числе водород.
Если ваш ребенок проходит водородный дыхательный тест, он дует в трубку для начальной пробы. Затем они проглатывают напиток с лактозой, выжидают некоторое время и снова дышат в трубку. Ваш ребенок будет дуть в трубку каждые полчаса в течение 2 часов, чтобы измерить уровень водорода. Уровни должны повышаться со временем, если у вашего ребенка непереносимость лактозы.
Врачи также могут определить, может ли человек переваривать лактозу, проверив наличие лактазы с помощью эндоскопии .Во время этой процедуры врачи осматривают внутреннюю часть кишечника, вставляя в рот длинную трубку со светом и крошечной камерой на конце.
Затем врач может взять образцы тканей и сделать снимки внутренней части кишечника. Количество фермента лактазы можно измерить в одном из этих образцов ткани.
Количество фермента лактазы можно измерить в одном из этих образцов ткани.
Как лечится непереносимость лактозы?
Дети и подростки могут справиться с непереносимостью лактозы, если не будут пить меньше молока и есть меньше молочных продуктов. Большинство может съесть небольшое количество молочных продуктов.Но им нужно есть его с другими продуктами, не содержащими лактозу, и не есть сразу слишком много молочных продуктов. Например, вместо того, чтобы пить молочный коктейль сам по себе, ваш ребенок должен пить его во время еды безмолочного бутерброда.
Другие молочные продукты, такие как йогурт и сыры, могут усваиваться легче, чем молоко. Безлактозное молоко также является отличным способом без проблем получать кальций из рациона. Детям и подросткам также может помочь вести дневник питания, чтобы узнать, какие продукты они могут или не могут переносить.
Также может помочь добавка фермента лактазы. Прием перед употреблением продуктов, содержащих молочные продукты, помогает организму переваривать лактозу, содержащуюся в молочных продуктах. Это может предотвратить боль, спазмы, вздутие живота, газы и диарею.
Это может предотвратить боль, спазмы, вздутие живота, газы и диарею.
Ваш кишечник с возрастом: почему вы не можете переваривать продукты, которые раньше могли переваривать — Globe Medical
Когда-то вы, вероятно, могли залезть на дерево, пробежать марафон или устроить вечеринку до рассвета. Однако вы, возможно, больше не сможете делать эти вещи, и это потому, что многие функции организма замедляются с возрастом.Ваши органы могут стать менее эффективными и работать не так хорошо, как раньше, включая пищеварительный тракт или кишечник. Мышцы, из которых состоит ваш кишечник, становятся более жесткими, слабыми и менее эффективными, и ваше тело не формирует новые клетки так быстро, как раньше. Эти факторы приводят к более высокому риску повреждения стенки кишечника, что может привести к расстройству пищеварения, например:
Прежде всего, очень важно, чтобы вы обращались за помощью к своему доверенному врачу при любых проблемах с пищеварением, которые вы можете испытывать. Но для целей этого поста давайте копнем глубже, чтобы выяснить некоторые причины, почему и как ваш кишечник меняется с возрастом.
Но для целей этого поста давайте копнем глубже, чтобы выяснить некоторые причины, почему и как ваш кишечник меняется с возрастом.
Изменения образа жизни:
Упражнения и активность: Старение иногда сопровождается снижением способности двигаться так много, как раньше. Следовательно, меньшее движение приводит к менее эффективному кровотоку по всему телу (и, следовательно, к кишечнику), что снижает способность кишечника работать и переваривать так же хорошо, как раньше.
Любое событие, травмирующее кишечник: Появляется все больше свидетельств того, что пищеварение в кишечнике изменяется после того, как произошло «событие, травмирующее кишечник», например дизентерия (инфекция кишечника), пищевое отравление , кишечный грипп , полостная хирургия , или даже беременность .
 Не забудем и про стресс .Между мозгом и кишечником существует тесная связь, и те, кто пережил тяжелые стрессовые ситуации, знают, что их кишечник тоже пострадал от этого. Даже после физического восстановления после любого из этих травмирующих событий нервы в кишечнике сохраняют «память» о пережитой травме и остаются сверхчувствительными к дальнейшей стимуляции, а также склонными к последующей чрезмерной реакции.
Не забудем и про стресс .Между мозгом и кишечником существует тесная связь, и те, кто пережил тяжелые стрессовые ситуации, знают, что их кишечник тоже пострадал от этого. Даже после физического восстановления после любого из этих травмирующих событий нервы в кишечнике сохраняют «память» о пережитой травме и остаются сверхчувствительными к дальнейшей стимуляции, а также склонными к последующей чрезмерной реакции.
Микробиота кишечника:
С возрастом ваша бактериальная популяция станет намного меньше по сравнению с тем, что было в молодые годы.Кроме того, популяции бактерий, растущих внутри пожилых людей, менее разнообразны, чем у молодых людей. Эти изменения в кишечнике также связаны с событиями, происходящими по мере взросления, такими как увеличение времени прохождения пищи через кишечник, снижение выработки слюны, усиление выработки газов и так далее.
Многочисленные исследования показали связь между микробиотой, живущей в кишечнике человека, и здоровьем, включая ожирение и, возможно, даже здоровье мозга. Но более поздние исследования показали, что микробиота кишечника варьировалась в зависимости от того, где жили участники, а также от их здоровья. Например, люди, живущие самостоятельно в сообществе, имели более разнообразную флору и были самыми здоровыми. Тем не менее, люди, живущие в условиях длительного проживания с посторонней помощью, имели менее разнообразную флору и, как правило, были более слабыми.
Но более поздние исследования показали, что микробиота кишечника варьировалась в зависимости от того, где жили участники, а также от их здоровья. Например, люди, живущие самостоятельно в сообществе, имели более разнообразную флору и были самыми здоровыми. Тем не менее, люди, живущие в условиях длительного проживания с посторонней помощью, имели менее разнообразную флору и, как правило, были более слабыми.
Эта область науки нуждается в гораздо большем количестве исследований, однако мы видим устойчивые результаты, согласно которым те, у кого меньше бактериального разнообразия и популяции, обычно страдают желудочно-кишечными (и другими) проблемами.
Медицинские условия:
Другая причина, по которой пищеварительный тракт страдает при старении, на самом деле связана с другими состояниями здоровья, которые могут присутствовать, а также с лекарствами, которые лечат эти состояния:
Закупорка артерий. Закупорка артерий может повлиять на приток крови к кишечнику (т.
 е. кишечная ишемия), при котором, как и при сердечном приступе, снижается приток крови к кишечнику. Следовательно, без достаточного кровотока наш кишечник не может эффективно переваривать пищу, что приводит к неприятным симптомам, таким как вздутие живота, тошнота или запор/диарея.
е. кишечная ишемия), при котором, как и при сердечном приступе, снижается приток крови к кишечнику. Следовательно, без достаточного кровотока наш кишечник не может эффективно переваривать пищу, что приводит к неприятным симптомам, таким как вздутие живота, тошнота или запор/диарея.Артрит и гипертония. Многие пожилые люди также принимают различные лекарства для лечения хронических состояний, таких как артрит и высокое кровяное давление, и лекарства, используемые для лечения обоих этих состояний, могут иметь побочные эффекты со стороны желудочно-кишечного тракта. Нестероидные противовоспалительные препараты (НПВП) повышают риск язвенной болезни, и об этом часто забывают. Кроме того, пожилые женщины, в частности, более подвержены развитию воспаления желудка, называемого гастритом, которое может возникнуть в результате частого использования НПВП.
Диабет и гастропарез: Диабет часто возникает из-за старения, и это может вызвать множество проблем с опорожнением кишечника.
 Неконтролируемый диабет также может привести к гастропарезу — это означает, что пище требуется больше времени, чтобы очистить желудок, что приводит к множеству неприятных симптомов. Гастропарез, как правило, чаще встречается у женщин и вызывает частое вздутие живота и тошноту.
Неконтролируемый диабет также может привести к гастропарезу — это означает, что пище требуется больше времени, чтобы очистить желудок, что приводит к множеству неприятных симптомов. Гастропарез, как правило, чаще встречается у женщин и вызывает частое вздутие живота и тошноту.
Пищеварение достойно защиты
Ваш пищеварительный тракт не должен становиться жертвой возраста.Как и все остальное тело, его часто можно защитить с помощью здорового образа жизни. Если вы хотите поддерживать пищеварительный тракт в хорошей форме и избавиться от неприятных симптомов, попробуйте эти советы, которые сделают ваш кишечник немного счастливее:
Избегайте обезвоживания, пейте много воды.
Поддерживайте здоровый вес тела.
Придерживайтесь здорового размера порций и избегайте переедания (и медленно пережевывайте!).
Ешьте чаще и небольшими порциями в течение дня вместо больших приемов пищи.
Уменьшите потребление раздражающих продуктов, таких как специи, жареная и жирная пища.

Делайте регулярные физические упражнения.
Пейте мятный чай, чтобы облегчить симптомы.
Если симптомы тяжелые… обратитесь к врачу. Они либо вылечат ваше состояние, либо направят вас к нашему диетологу Джойс Хаддад, который поможет вам точно определить продукты, которые вы больше не можете терпеть.
Ваш кишечник — очень важный орган, и он также очень важен для принятия важных решений (вы когда-нибудь прислушивались к своему кишечнику раньше?) … поэтому убедитесь, что вы держите его счастливым и здоровым, иначе он перестанет помогать вам принимать правильные решения !
.

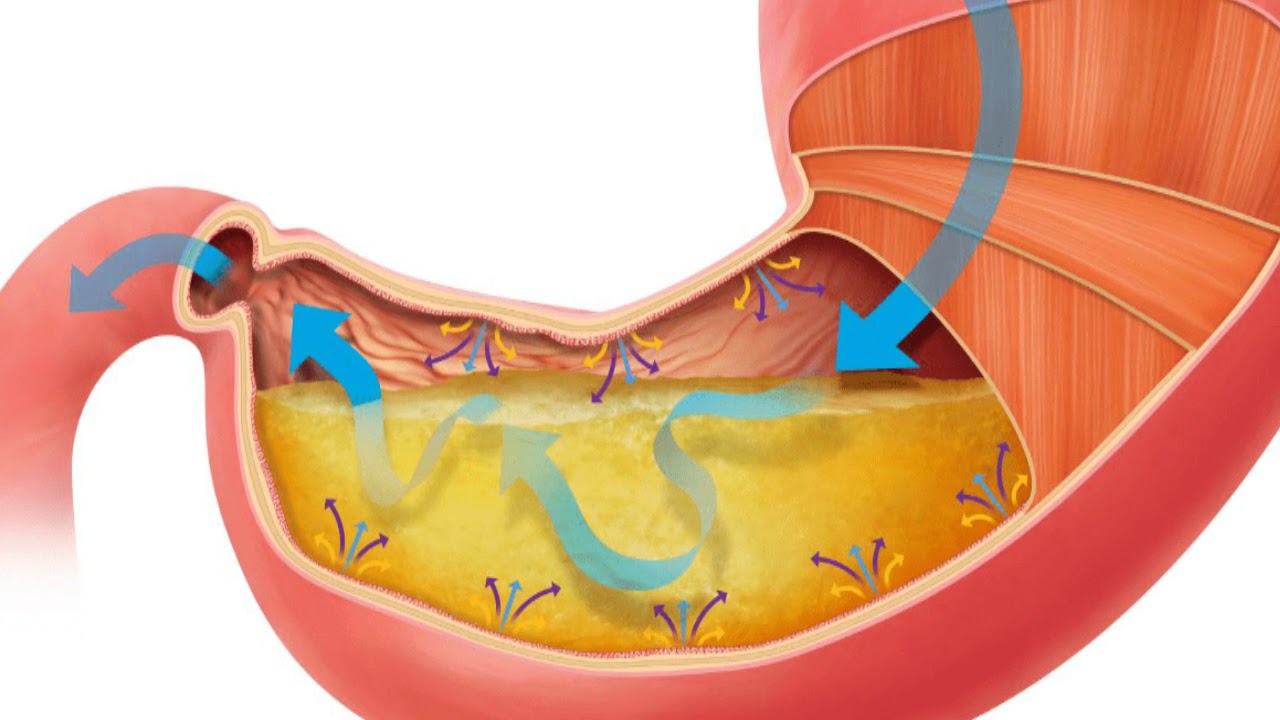

 Напитки с сахаром могут усилить понос.
Напитки с сахаром могут усилить понос. Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.
Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.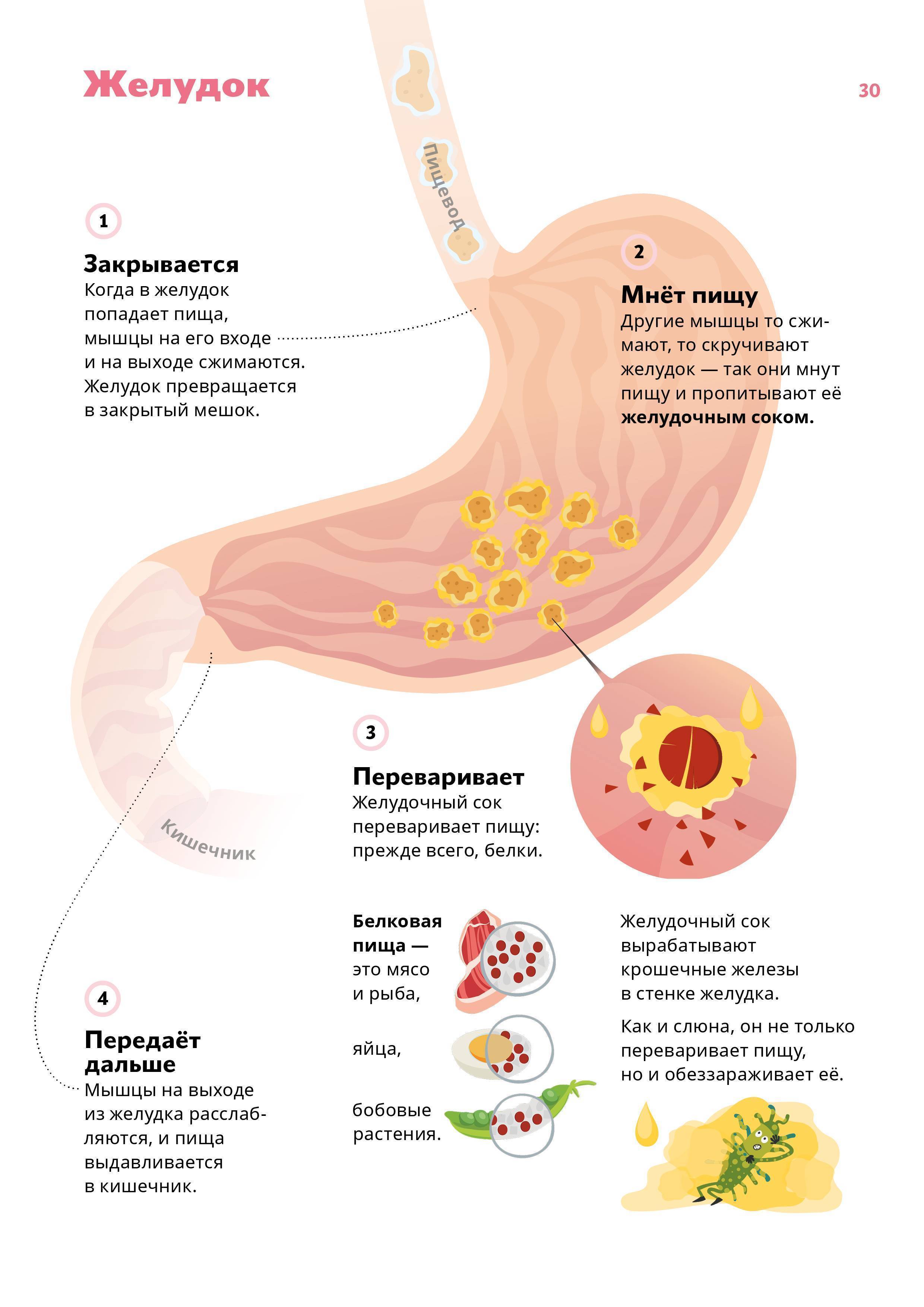 «Температура и дети» ниже)
«Температура и дети» ниже) Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.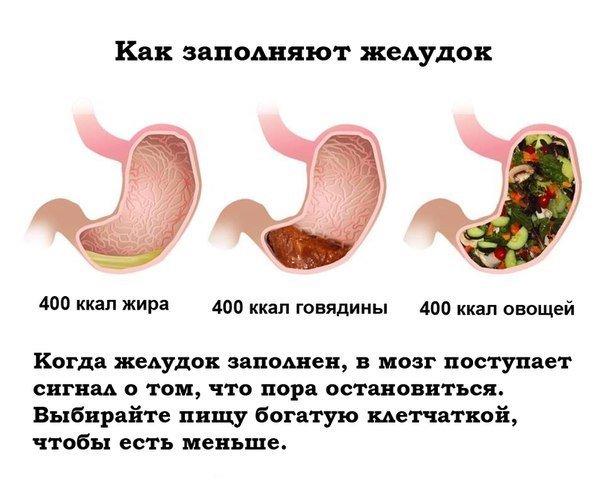


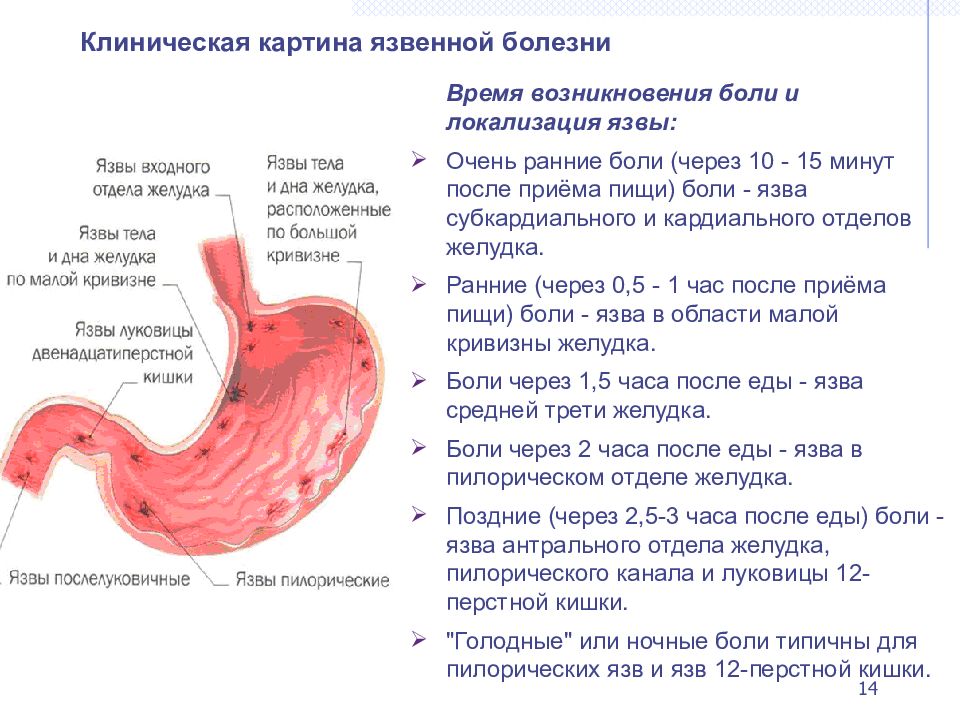

 У больного возникает ощущение застрявшей в груди пищи после проглатывания. Это вынуждает больных переключаються на более мягкую и даже жидкую пищу, чтобы облегчить питание.
У больного возникает ощущение застрявшей в груди пищи после проглатывания. Это вынуждает больных переключаються на более мягкую и даже жидкую пищу, чтобы облегчить питание. Уровень сахара в крови может повышаться, когда пища наконец покидает желудок и попадает в тонкую кишку. Гастропарез затрудняет контроль уровня сахара в крови.
Уровень сахара в крови может повышаться, когда пища наконец покидает желудок и попадает в тонкую кишку. Гастропарез затрудняет контроль уровня сахара в крови.


 У людей с непереносимостью гистамина не вырабатывается достаточное количество фермента диаминоксидазы для расщепления этого химического вещества.
У людей с непереносимостью гистамина не вырабатывается достаточное количество фермента диаминоксидазы для расщепления этого химического вещества.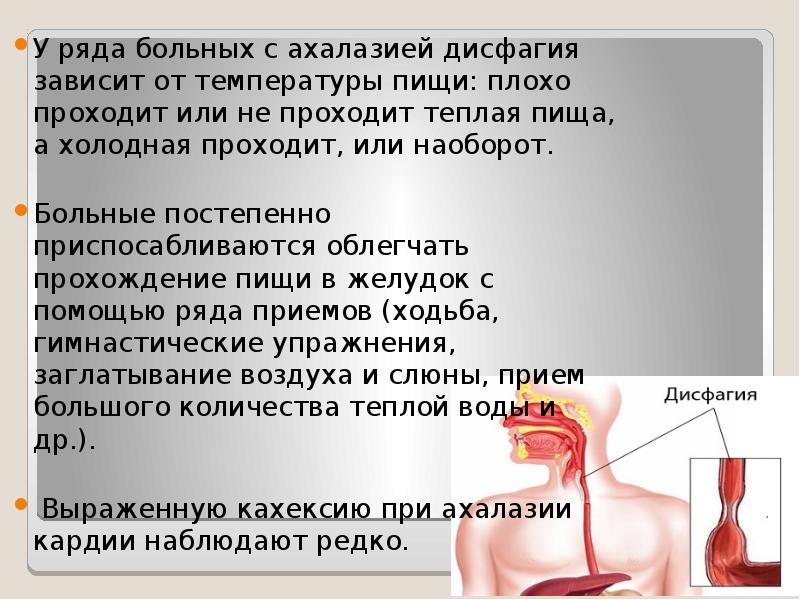

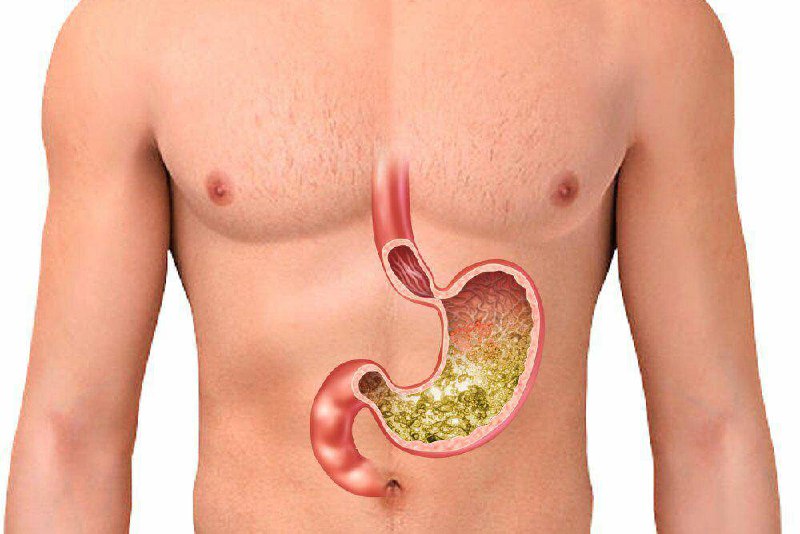

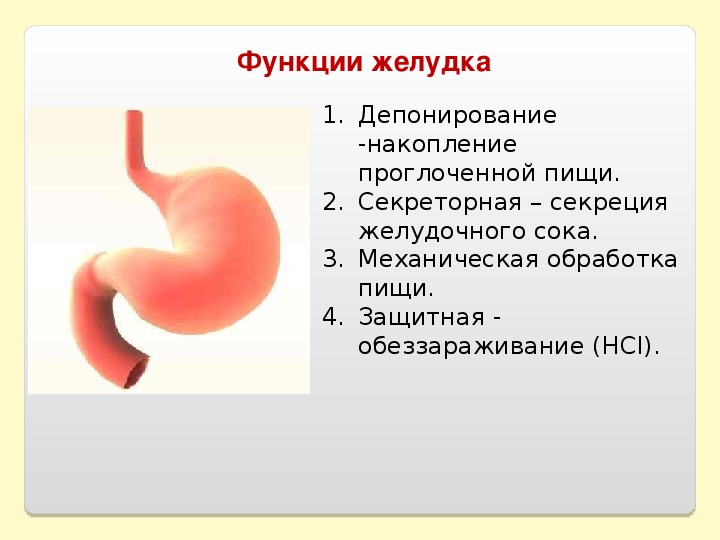
 У людей с воспалением верхних отделов тонкой кишки, например, целиакией или болезнью Крона, вырабатывается меньше фермента лактазы.
У людей с воспалением верхних отделов тонкой кишки, например, целиакией или болезнью Крона, вырабатывается меньше фермента лактазы. Не забудем и про стресс .Между мозгом и кишечником существует тесная связь, и те, кто пережил тяжелые стрессовые ситуации, знают, что их кишечник тоже пострадал от этого. Даже после физического восстановления после любого из этих травмирующих событий нервы в кишечнике сохраняют «память» о пережитой травме и остаются сверхчувствительными к дальнейшей стимуляции, а также склонными к последующей чрезмерной реакции.
Не забудем и про стресс .Между мозгом и кишечником существует тесная связь, и те, кто пережил тяжелые стрессовые ситуации, знают, что их кишечник тоже пострадал от этого. Даже после физического восстановления после любого из этих травмирующих событий нервы в кишечнике сохраняют «память» о пережитой травме и остаются сверхчувствительными к дальнейшей стимуляции, а также склонными к последующей чрезмерной реакции. е. кишечная ишемия), при котором, как и при сердечном приступе, снижается приток крови к кишечнику. Следовательно, без достаточного кровотока наш кишечник не может эффективно переваривать пищу, что приводит к неприятным симптомам, таким как вздутие живота, тошнота или запор/диарея.
е. кишечная ишемия), при котором, как и при сердечном приступе, снижается приток крови к кишечнику. Следовательно, без достаточного кровотока наш кишечник не может эффективно переваривать пищу, что приводит к неприятным симптомам, таким как вздутие живота, тошнота или запор/диарея. Неконтролируемый диабет также может привести к гастропарезу — это означает, что пище требуется больше времени, чтобы очистить желудок, что приводит к множеству неприятных симптомов. Гастропарез, как правило, чаще встречается у женщин и вызывает частое вздутие живота и тошноту.
Неконтролируемый диабет также может привести к гастропарезу — это означает, что пище требуется больше времени, чтобы очистить желудок, что приводит к множеству неприятных симптомов. Гастропарез, как правило, чаще встречается у женщин и вызывает частое вздутие живота и тошноту.